Abitare e Anziani Informa – N. 2 – 2020
Una emergenza nella emergenza

Sommario:
Editoriale: Aprire nuovi orizzonti
Enzo Costa – Presidente Nazionale AUSER
Report: Una emergenza nella emergenza
Marco Arlotti e Costanzo Ranci – Laboratorio di Politiche Sociali, Politecnico di Milano
L’Amministratore di sostegno
Claudio Falasca – Direttore Abitare e Anziani
Le rubriche: a cura di Fabio Piccolino
Governo e istituzioni
Organizzazioni sociali e volontariato
Osservatorio internazionale
Osservatorio dell’innovazione
Indagini, studi, ricerche
Foto in copertina “La passeggiata” di Marc Chagall, 1917

Editoriale: Aprire nuovi orizzonti
Enzo Costa: Presidente nazionale Auser
È bastato un virus per mettere in crisi le intere economie mondiali, edificate su uno sviluppo basato sul consumo e sulle leggi di mercato, un modello che da tempo dimostra di non essere in grado di realizzare una crescita equilibrata, distribuita e, sopratutto, rispettosa dei diritti essenziali che rendono la vita delle persone dignitosa e sostenibile sia in termini di qualità che ambientali.
In questi mesi di paura e confusione sono emersi il lato migliore e peggiore delle nostre comunità. Abbiamo apprezzato il grande senso civico di chi ha affrontato l’epidemia in prima linea, spesso in assenza di dispositivi di protezione, di chi praticando il lavoro volontario si è messo a disposizione delle persone più fragili, ma è emersa anche la diffidenza verso gli altri, la caccia all’untore, prima verso il popolo cinese, poi verso gli italiani, per poi scoprire che il virus non ha nazionalità, colore della pelle, si propaga e si diffonde nell’intero pianeta senza distinzioni.

Marc Chagall, Sulla città, 1918
È emerso il carattere della grande solidarietà, del grande individualismo e del grande opportunismo economico che convivono nella strana epoca che stiamo vivendo.
Il mondo ha scoperto e toccato con mano il cambiamento demografico che è in atto da decenni, e in particolare la fragilità degli anziani. Nei momenti iniziali si è avuta la sensazione, e per qualcuno la convinzione, che questa epidemia riguardasse, nella sua gravità, solo gli anziani e che questi, già affetti da altre patologie, potevano essere considerati anche un peso da non rimpiangere, la diminuzione del numero non solo non avrebbe compromesso la funzionalità del sistema economico, ma addirittura avrebbe potuto favorirla riducendo i costi pensionistici e sanitari.
Un pensiero terribile che è circolato anche nel nostro paese, il secondo al mondo per aspettative di vita, quello in Europa con più anziani in percentuale alla popolazione, un pensiero che ci ha portato tutti verso una collettiva disfatta sanitaria, politica, sociale ed economica.
Oggi viviamo in un territorio devastato, bloccato, con un numero di morti assurdo per un paese che si vanta di avere il migliore sistema sanitario del mondo, sono mancati, e mancano, i dispositivi individuali di protezione, gli epicentri del contagio si sono verificati negli ospedali e nelle residenze per anziani, abbiamo avuto difficoltà nel garantire a tutte le persone malate le cure adeguate, a qualcuno le abbiamo persino negate, riducendo così a brandelli il senso morale dell’umanità.
Le strutture residenziali per anziani hanno dimostrato che la concentrazione di persone fragili crea più esposizione ai fattori di rischio epidemici, sopratutto se poi dimostriamo di non essere in grado di gestirle, esponendo tutti, pazienti e lavoratori, al contagio e senza garantire in quei centri una tutela sanitaria all’altezza dei bisogni. Il tragico risultato di queste politiche improvvisate è stato quello di contare centinaia di persone morte.
Questi drammatici fatti riaprono con forza il tema della permanenza dell’anziano nel proprio domicilio, scelta che va sostenuta da una rete di servizi sociosanitari alla persona e da una politica di adeguamento strutturale delle abitazioni e del contesto urbano.
Contemporaneamente dobbiamo rafforzare, sia in termini di personale qualificato che di strumenti sanitari, le residenze sanitarie assistite che devono essere riservate alle persone che necessitano di cure continue.
Serve un sistema fortemente specializzato per rispondere alle non autosufficienze gravi, come servono politiche di prevenzione che intervengano per evitare l’emarginazione e la solitudine degli individui nel periodo di vita post lavorativa.
Bisogna intervenire attraverso il coinvolgimento delle persone in politiche di invecchiamento attivo, di socializzazione, in percorsi culturali e in attività leggere di pubblica utilità.
Inoltre non è più rinviabile una riqualificazione abitativa e urbanistica che sia attenta alla normale diminuzione di funzionalità motoria, e non solo, delle persone con l’avanzare dell’età.
Come diceva il Cardinale Martini: “Spesso i tempi difficili sono stati l’occasione per temperare gli uomini e per aprire nuovi orizzonti”.

Un’emergenza nell’emergenza
Cosa è accaduto alle case di riposo del nostro paese?
Marco Arlotti e Costanzo Ranci, Laboratorio di Politiche Sociali, Politecnico di Milano
Questa nota di riflessione, alla luce degli eventi che stanno drammaticamente colpendo il nostro paese, si colloca all’interno delle attività di ricerca svolte dai due autori nell’ambito del progetto IN-AGE (INclusive AGEing in place: Contrasting isolation and bandonment of frail older people living at home), finanziato da Fondazione Cariplo (grant n. 2017–0941). Per ulteriori informazioni note di aggiornamento sul progetto si rimanda al sito del Laboratorio di Politiche Sociali.

Marc Chagall, La caduta dell’angelo, 1923/47
Un’emergenza nell’emergenza
L’annuncio di numerosi contagi e decessi dentro le strutture residenziali per anziani sta suscitando notevole allarme nel nostro paese e non solo. Queste strutture sono diventate tra i principali focolai di concentrazione e poi di diffusione della pandemia nel territorio. In strutture comunitarie che ospitano sino a cento e più persone anziane, l’entrata del virus è avvenuta sia attraverso le visite dei parenti che il contagio di operatori asintomatici e non ha lasciato scampo alle persone più fragili. Non a caso, in una recente intervista sul quotidiano la Repubblica, il presidente dell’Uneba Lombardia (che rappresenta una delle principali organizzazioni dei gestori di strutture per anziani) ha affermato senza mezzi termini che “una volta che il virus entra nelle case di riposo, gli anziani muoiono come mosche” .
Il forte legame fra la pandemia e la sua diffusione nelle strutture residenziali per anziani rimanda indubbiamente al fatto che, in queste strutture, si concentrano gruppi numerosi di persone purtroppo particolarmente esposte alle conseguenze dell’infezione. Come sappiamo dall’ultimo Documento di sorveglianza integrata COVID-19 disponibile al momento in cui scriviamo, oltre l’80% dei decessi si concentra infatti nella fascia di età +70. Ciononostante, si può ritenere che, proprio perché concentrano al loro interno una popolazione molto fragile, queste strutture avrebbero dovuto, e dovrebbero sempre, offrire una condizione di particolare tutela sanitaria, per quanto riguarda le procedure, i dispositivi di protezione individuale, nonché le misure preventive volte a controllare l’infezione e limitare il contagio. La diffusione dell’infezione ha invece falcidiato non solo gli anziani fragili, ma anche un numero rilevante di medici, infermieri, operatori socio-sanitari, creando le premesse per ulteriori difficoltà nella gestione di queste strutture.
Come mai tutto questo è avvenuto? Si poteva evitare questo risvolto così drammatico della pandemia?
Alcuni dati appena pubblicati dall’Istituto Superiore di Sanità iniziano a documentare le dimensioni di quella che può apparire come una vera e propria strage. Su 1.634 Residenze Sanitarie Assistenziali campionate a livello nazionale (che ricoverano 18.877 anziani, pari a circa il 7% dell’in¬tera popolazione dei ricoverati over 65), il tasso di mortalità nei mesi di febbraio e marzo è stato del 9.6% a livello nazionale, ma con enormi differenze regionali: si va dal 5% in Emilia Romagna al 6.4% in Veneto, sino a ben il 19.2% in Lombardia. Da questi dati va detratto ovviamente il tasso di mortalità raggiunto nello stesso periodo di tempo negli anni precedenti.
Se potessimo applicare gli stessi tassi di mortalità all’intero universo, dovremmo considerare che al 20 marzo avremmo avuto almeno 25.000 morti nelle strutture residenziali del paese nell’arco di meno di due mesi. La stessa indagine segnala che l’86% delle strutture indagate ha riportato “difficoltà nel reperimento di Dispositivi di Protezione Individuale”, il 36% ha riferito “difficoltà per l’assenza di personale sanitario a causa di malattia”, e il 27% ha dichiarato di “avere difficoltà nell’isolamento dei residenti affetti da COVID-19”.
Se queste domande troveranno risposta solo a fronte di indagini mirate che dovranno compiersi (anche per accertare eventuali responsabilità), in questa nota intendiamo collocare questi interrogativi nel quadro del¬la situazione attuale delle strutture residenziali nel nostro paese, per comprendere quali sono le condizioni organizzative e finanziarie in cui queste strutture operano. Qual è il loro stato di salute? Quali tendenze hanno prevalso negli ultimi anni?
Raccogliere dati e informazioni sulle strutture residenziali per anziani è oltremodo difficile. L’unica fonte che restituisce un quadro generale del fenomeno è l’indagine ISTAT sui presidi residenziali socio-assistenziali e socio-sanitari nel nostro paese. Tale indagine offre, tuttavia, solo un quadro d’insieme generale, senza fornire indicatori specifici relativi alla qualità dei servizi offerti. Inoltre i dati dell’indagine vengono forniti con gravissimo ritardo: ad oggi gli ultimi disponibili si riferiscono al 2016, ovvero 4 anni fa. L’assenza di dati e informazioni aggiornate sottolinea a nostro parere una scarsa attenzione da parte delle Regioni e dello Stato verso queste strutture, che dovrà essere colmata al più presto.
Una fotografia d’insieme
Premessi, dunque, i limiti che ogni analisi scientifica del settore della residenzialità sconta nel nostro paese, vediamo ora cosa ci dicono i dati ISTAT disponibili (raccolti consultando il database online http://dati.istat. it/ e integrando con alcune fonti complementari).
Innanzitutto, nel 2016 le strutture residenziali in Italia sono 12.500, con 285.000 ricoverati over65. Tale cifra corrisponde al 2,1% dell’intera popolazione over 65. L’offerta di strutture residenziali è fortemente differenziata geograficamente: mentre in Lombardia e nelle regioni del Nord-Est la copertura è del 3%, nelle regioni del Centro la copertura è del 1,5%, nelle Isole del 1,2% e solo dello 0,9% nel Mezzogiorno. In pratica, l’offerta di posti letto residenziali è nel Nord maggiore di almeno tre volte rispetto a quella delle regioni del Sud ed è doppia rispetto a quella delle regioni centrali.
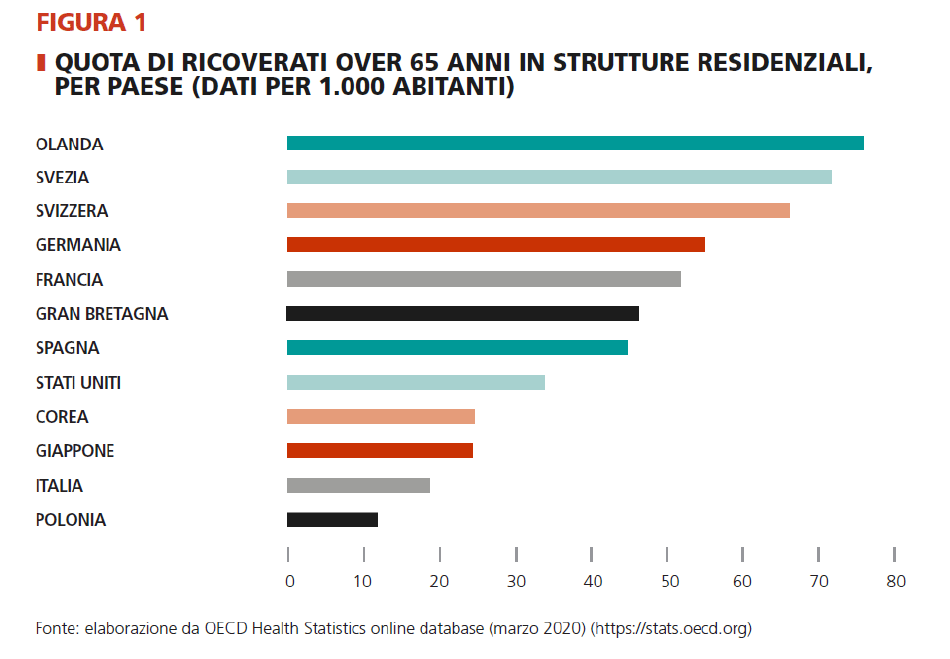
Anche considerando le regioni italiane con la diffusione più ampia, la distanza rispetto agli altri Paesi avanzati è notevole. Il tasso di copertura (che misura la quota di anziani over 65 anni ricoverati in queste strutture) risulta nel nostro paese circa la metà di quello della Spagna, un terzo di quello tedesco, quasi un quarto rispetto a Svezia e Olanda (vedi figura 1). Ci superano anche paesi dell’Estremo Oriente come Giappone, Corea e persino gli Stati Uniti, un paese in cui l’investimento nella sanità è alquanto selettivo. Dietro a noi troviamo soltanto la Polonia. Nel corso degli ultimi 10 anni, pur partendo da un livello già inferiore a molti altri Paesi, non c’è stato alcun aumento, mentre altri Paesi europei come la Spagna e la Corea, che partivano da un livello equivalente al nostro, oggi hanno quasi raddoppiato la disponibilità di posti letto. L’investi¬mento politico e finanziario in questo settore è dunque storicamente, e anche recentemente, molto basso, a conferma dell’estrema residualità che questo sistema ricopre nel nostro paese.
Le strutture esistenti sono in gran parte occupate da persone molto an¬ziane: il 75% ha infatti più di 80 anni (il 79% in Lombardia). La quota di ricoverati non autosufficienti, ovvero con scarsa o nulla autonomia nella gestione delle funzioni elementari della vita quotidiana, è pari al 78%, ovvero circa quattro su cinque. In Lombardia la quota è pari al 94%. Siccome l’età media femminile è più elevata di quella maschile, la presenza di donne ricoverate è largamente maggioritaria: il 75%. Si tratta quindi di strutture abitate in gran parte da persone con elevata fragilità e scarsissima autonomia. La tendenza negli ultimi anni è all’aumento dei non autosufficienti e dei più anziani. Se ancora nel corso degli anni ’90 del secolo scorso le strutture residenziali erano considerate come una possibile soluzione abitativa legata alla solitudine e alla impossibilità per varie ragioni di restare nella propria abitazione, sempre di più esse sono diventate strutture per una popolazione molto anziana e fragile, con forti necessità di cura sanitaria e assistenziale.
Una quota notevole di strutture residenziali assume oggi le sembianze di una struttura sanitaria di lungodegenza. L’84% dei ricoverati (il 97% in Lombardia) è in una struttura a media o alta intensità sanitaria, ovvero con un forte livello di sanitarizzazione. Il 36% (il 42% in Lombardia) dei ricoverati è collocato in una struttura ad alta intensità sanitaria, caratterizzata da “prestazioni erogate in nuclei specializzati (Unità di Cure Residenziali Intensive) a pazienti non autosufficienti richiedenti trattamenti Intensivi, essenziali per il supporto alle funzioni vitali (ad esempio ventilazione meccanica e assistita, nutrizione enterale o parenterale protratta, trattamenti specialistici ad alto impegno)”. Il sistema, soprattutto in Lombardia, è quindi fortemente specializzato nell’offerta di cura sanitarie ad elevata specializzazione, utile per persone con una forte compromissione della loro autonomia ed integrità fisica.
In sintesi, in Italia il sistema è molto più ridotto che negli altri paesi occidentali e fortemente schiacciato su prestazioni ad elevato contenuto sanitario. Tale aspetto indubbiamente si lega alla centralità assunta nel nostro paese dalla permanenza a domicilio dell’anziano, sostenuta dalle reti familiari e più recentemente dall’emergere del fenomeno degli assi¬stenti familiari (le cosiddette badanti). Tuttavia, anche la carenza di politiche nazionali e di investimenti nel settore ha giocato un ruolo cruciale. Alla luce di ciò, e diversamente dagli altri paesi europei, la componente alberghiera e abitativa della residenzialità rivolta anche a persone in buona salute e con poche necessità assistenziali è pressoché assente e le strutture si presentano come unità di offerta fortemente sanitarizzate per lungodegenti. Dovremmo essere, quindi, di fronte a realtà in grado di offrire importanti garanzie sul piano sanitario e assistenziale. Tuttavia tale aspetto, purtroppo, spesso non si verifica, come hanno mostrato le drammatiche vicende delle ultime settimane.
Le tendenze in corso e le criticità emergenti
Per comprendere le criticità attuali dobbiamo spostare lo sguardo dalla fotografia del presente e osservare l’evoluzione di queste strutture negli ultimi anni. La figura 2 offre un quadro di sintesi, per l’Italia e la Lombardia.
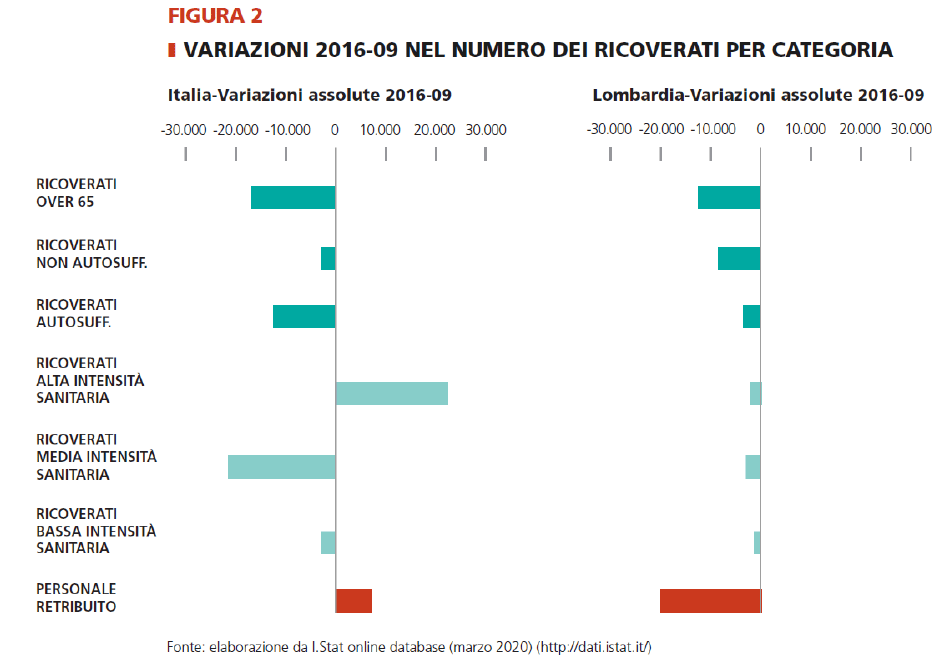
Nel periodo 2009-16, il numero dei ricoverati è diminuito complessiva¬mente di 15.000 persone, pari al 5% del totale. In Lombardia la riduzione è stata molto più forte: il 16% pari a 12.400 persone. Mentre in Italia la contrazione ha interessato soprattutto le persone autosufficienti (-13.000 ricoverati), in Lombardia la contrazione ha riguardato anche i non autosufficienti (-9.000, pari a -12%). A fronte di un aumento del¬la popolazione anziana e del numero di persone non autosufficienti, il sistema delle residenze ha quindi conosciuto, in controtendenza, una contrazione significativa nel numero dei ricoverati. La contrazione dei ricoveri è coincisa con una focalizzazione delle residenze verso l’alta intensità sanitaria (che assorbivano il 26% nel 2009 e assorbono il 36% dei ricoverati nel 2016) con il conseguente aumento dei ricoverati in strutture ad elevata intensità e con età superiore ad 80 anni (dal 72% al 75%).
Due tendenze parallele emergono quindi chiaramente. Da un lato una progressiva sanitarizzazione delle prestazioni e delle strutture (che assumono sempre più le sembianze simili a quelle di ospedali o case di cura per permanenze prolungate). Dall’altro una parallela fragilizzazione della platea dei ricoverati, sempre più composta da persone molto anziane e più fragili sul piano sanitario.
La combinazione di queste due tendenze ha comportato l’esplodere di notevoli tensioni sul piano gestionale e finanziario. Nello specifico, l’au¬mento dell’intensità sanitaria ha comportato un aumento progressivo dei costi di gestione e di personale. Se da un lato le strutture dovrebbero essersi adattate a queste funzioni più specializzate (con importanti investimenti in termini di attrezzature sanitarie e riabilitative), dall’altro il personale dovrebbe richiedere livelli di qualificazione e di supervisione medica sempre più elevati. Peraltro, aumentando anche la proporzione di ricoverati in condizioni sanitarie precarie, è aumentato anche notevolmente il costo pro-capite per utente. Basti pensare, che stando ai dati pubblicati nell’indagine ISTAT sulla spesa sociale dei comuni, a livello nazionale la spesa media pro capite sostenuta dai comuni per le strutture di ricovero per anziani è aumentata, fra il 2009 e il 2016, del 50% circa, passando dai 3.900 euro a 5.972 euro.
All’aumento dei costi si contrappone tuttavia un sistema di finanziamento farraginoso e impoverito. Farraginoso perché i ricoveri in residenze a media-alta intensità sanitaria vengono coperti finanziariamente dal SSN, tramite le Regioni, solo per una quota pari formalmente al 50%, mentre il costo restante deve essere coperto dall’utente (o dai suoi familiari, oppure dalle amministrazioni comunali nel caso di persone con livello di reddito molto modesto). Impoverito perché, nella stragrande maggioranza dei casi, le Regioni non hanno provveduto ad aumentare nel corso degli anni gli importi di remunerazione delle quote sanitarie, nonostante il progressivo aggravamento delle condizioni di bisogno degli anziani ricoverati. In queste condizioni, l’aumento dei costi è stato scaricato esclusivamente sulle tariffe pagate dagli utenti. Di fatto, oggi la quota sanitaria è in molti casi inferiore al 50% previsto dalla legge. Le tariffe sono invece aumentate, mettendo sotto stress i bilanci di anziani e famiglie. Basti pensare che in Lombardia, mentre la quota sanitaria è in media di 41,3 euro pro die, la quota pagata dagli utenti è variata in media, fra il 2013 e il 2016, da un minimo di 54-60 euro pro die (+10,23%) ad un massimo di 63-69 euro pro die (+8,56%) (si veda http://www.lom-bardiasociale.it/2019/06/20/rette-rsa-cosa-si-nasconde-dietro-ai-numeri/). Il costo complessivo mensile a carico dell’utente è quindi intorno a 1.800-2.000 euro al mese (circa 22.000 euro all’anno).
L’aumento delle tariffe segnala d’altra parte l’esistenza di gravi problemi di sostenibilità finanziaria per i gestori delle strutture, costretti ad aumentare le tariffe a fronte dell’aumento dei costi e il mancato adeguamento della quota sanitaria. A ciò si aggiunge un secondo elemento problematico, che ha investito il fattore lavoro. Una tendenza complementare all’aumento delle tariffe è stata infatti la forte riduzione del personale e del minutaggio assistenziale, oltre ai tagli sulla manutenzione delle strutture. Questa tendenza è stata particolarmente importante per la Lombardia. Basti pensare che secondo i dati ISTAT (vedi sopra fig. 2) nel periodo 2009-16, a livello complessivo, il personale retribuito delle strutture in questa regione è stato ridotto di ben 20.000 unità, pari al 20% del personale complessivo. Inoltre, indagini recenti hanno messo in luce come fra il 2010 e il 2016 il minutaggio assistenziale medio per ricovero in RSA (Residenze Socio Assistenziali, ad elevata intensità sanitaria) è diminuito, sempre in Lombardia, da 1.200 a 1.136 minuti (https://www. pensionaticisllombardia.it/pubblicazione-409/speciale-rsa-servizi-resi-denziali-in-lombardia/).
Anche se a livello nazionale non si è assistito ad un taglio del personale (vedi sopra sempre fig. 2), nondimeno la progressiva sanitarizzazione delle strutture è avvenuta congiuntamente ad un netto taglio (pari al 15%) del personale medico, compensato da un aumento di pari proporzioni nel personale adibito alla cura delle persone e alla sostanziale stabilità del personale infermieristico (vedi figura 3).
A fronte quindi dell’aumento dell’intensità sanitaria delle strutture e dell’aumento di ricoverati molto anziani e con forti bisogni di cura sanitaria e assistenziale, si è assistito al taglio del personale più specializzato e, almeno in Lombardia, anche dell’intensità assistenziale. È dunque evidente che la contrazione quantitativa del settore e la sua concomitante sanitarizzazione a fronte di una crescente fragilizzazione della platea dei ricoverati, sono coincise con una riduzione complessiva della qualità dell’assistenza fornita in queste strutture. Alla radice troviamo in¬dubbiamente elementi strutturali che rimandano in primis al mancato investimento di risorse a carico del SSN in questo settore, a fronte di strutture che svolgono funzioni essenziali di assistenza sanitaria.
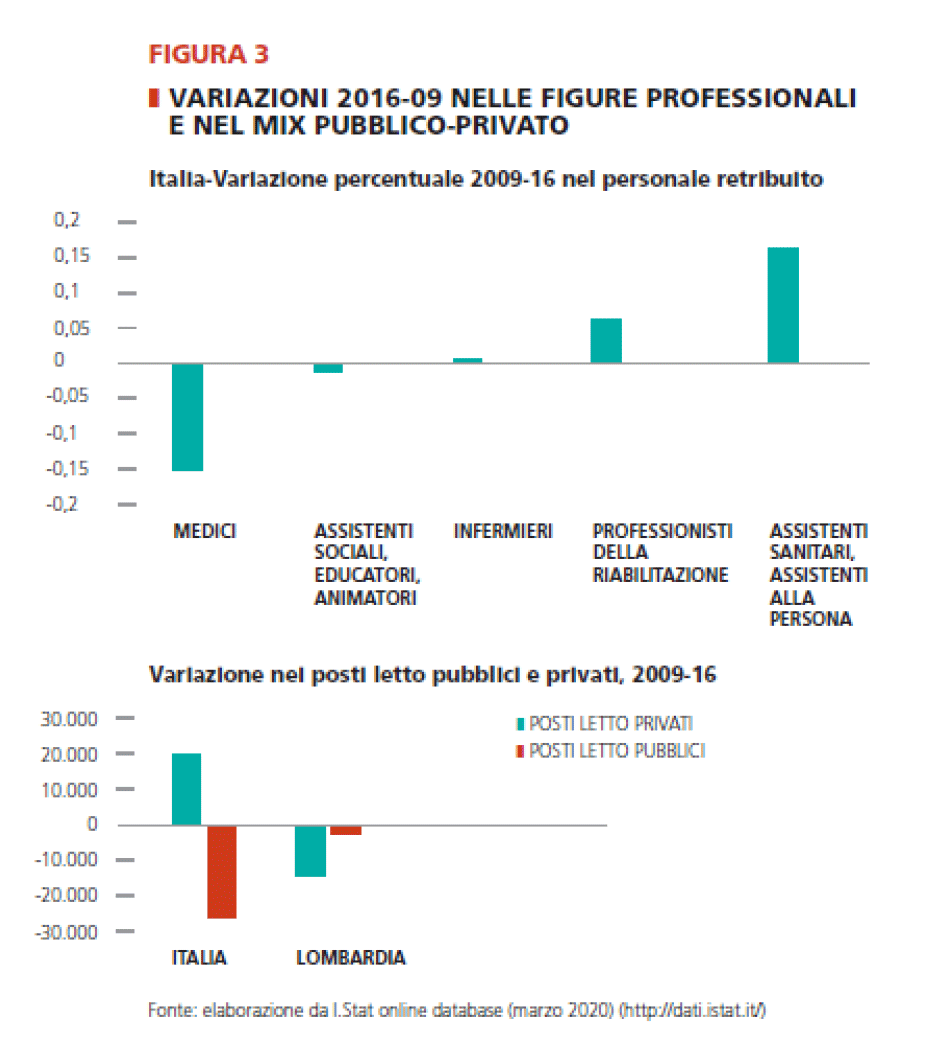
Un ultimo elemento di conoscenza che ci permette di ragionare sulle tendenze, e sulle implicazioni sul terreno sostantivo della qualità assistenziale, rimanda al dato sulla composizione gestionale del sistema delle strutture per anziani. A questo proposito, i dati indicano una forte presenza di strutture private, sia non-profit che profit. Queste coprono il 78% dei posti letto (89% in Lombardia). Negli ultimi anni c’è stata una chiara tendenza a ridurre la quota delle strutture pubbliche (vedi sopra fig. 3): la riduzione è stata di ben 25.000 posti letto a livello nazionale tra il 2009 e il 2016, pari al 23%. Una buona parte di questi posti letto sono stati recuperati dalle strutture private (+20.000 posti letto a livello nazionale tra 2009 e 2016). In Lombardia il taglio dei posti letto ha colpi¬to maggiormente le strutture private che quelle pubbliche. Tuttavia esse coprono quasi il 90% dell’offerta complessiva.
È quindi avvenuto, o si è confermato, un processo molto rapido di forte privatizzazione del settore. Tra le ragioni della privatizzazione gioca un ruolo importante una presunta maggiore efficienza gestionale e, in particolare, l’opportunità di ridurre i costi delle strutture. La privatizzazione consente infatti, funzionalmente, una riduzione dei costi perché al personale – che rappresenta la variabile principale di costo – si applicano contratti di lavoro meno onerosi e meno tutelati rispetto quelli applicati dagli enti pubblici.
In conclusione, si è costruito un mercato misto pubblico-privato delle strutture residenziali, in cui le tensioni derivanti dal mancato investi¬mento delle politiche pubbliche vengono “scaricate” sull’incremento delle rette e su una tendenza marcata alla riduzione degli standard e dei costi, inclusa la compressione del personale, che si traduce in un decremento sostanziale della qualità assistenziale.
I nodi vengono al pettine?
Non è possibile sapere precisamente se queste tendenze abbiano gioca¬to, nei singoli casi specifici, un ruolo cruciale nel co-determinare la tragica casistica odierna dei decessi e della forte diffusione del virus dentro molte strutture residenziali. Ciononostante si può comunque avanza¬re l’ipotesi che le condizioni strutturali di fondo del sistema, così come analizzate e descritte in questo breve rapporto, non hanno certamente favorito l’applicazione di standard qualitativi elevati finalizzati alla tu-tela sanitaria e assistenziale di una platea di ricoverati in condizioni di grande fragilità fisica, così come degli operatori coinvolti nelle attività di assistenza e cura. Quanto più il sistema si è specializzato nel trattamento della non autosufficienza grave, tanto più la qualità è stata messa a rischio da condizioni finanziarie molto precarie, sicuramente co-determinate da un mancato investimento politico e amministrativo in queste strutture. L’esito è un sistema molto più contratto che in tutti gli altri paesi occidentali, e con standard sanitari e assistenziali bassi e in fase di ulteriore deterioramento.
Tutto ciò impone un ripensamento radicale di questo sistema, in grado di affrontare celermente anche le questioni emerse nell’immediatezza degli eventi recenti. Tali vicende non possono essere certamente trascurate: si pensi al dramma della solitudine di anziani che hanno interrotto i contatti con familiari, che necessitano oggi più che mai di dispositivi tecnologici che facilitino la comunicazione a distanza. Né la soluzione può essere lasciata allo slancio di generosità e di altruismo degli opera¬tori del settore, come la cronaca recente ci racconta presentandoci casi di auto-confinamento nelle strutture degli operatori stessi per limitare l’infezione. Sullo sfondo restano le problematiche di ordine più strutturale che abbiamo qui sinteticamente ricostruito, e che attengono al riconoscimento della strategicità di questo settore nel quadro della politica sanitaria del paese.
INclusive AGEing in place (IN-AGE)
Il progetto “Inclusive ageing in place – IN-AGE” affronta il tema della condizione di fragilità delle persone anziane e i relativi rischi di isolamento sociale. L’innalzamento dell’età media, accompagnato da un aumento dei rischi di essere affetti da forme di disabilità e malattie croniche, pone l’obbligo di assumere una nuova attenzione alla problematica dell’invecchiamento ‘inclusivo’ e, in particolare ai rischi dell’invecchiamento a casa propria.
La finalità della ricerca è quella di proporre possibili azioni e strategie a sostegno del miglioramento della qualità della vita dell’anziano fragile e di un invecchiamento più sereno e sicuro nella propria abitazione. La ricerca si baserà sui dati risultanti dalle attività di rilevamento e analisi che saranno condotte in tre contesti regionali (Lombardia, Marche, Calabria) fortemente differenti sotto il profilo sociale, economico e culturale. Le tre unità di ricerca coinvolte nel progetto (Politecnico, INRCA e Università Mediterranea di Reggio Calabria, con la collaborazione di Auser) opereranno in diverse realtà urbane ed extra urbane dei rispettivi contesti geografici, individuando le condizioni degli abitanti più anziani (over 75 anni) attraverso l’analisi delle molteplici variabili che possono determinare emarginazione ed abbandono. Saranno poste a confronto le varie condizioni rilevate (diversità e analogie) e le specificità territoriali che contribuiscono alla differenziazione fra contesti locali e fra regioni.

L’Amministratore di sostegno (AdS)
Claudio Falasca: Direttore Abitare e Anziani
L’Amministrazione di Sostegno (AdS)è l’istituto introdotto nel nostro ordinamento con la legge n. 6 del 2004 con la finalità “di assicurare la migliore tutela, con la minore limitazione possibile della capacità di agire delle persone in tutto o in parte prive di autonomia nell’espletamento delle funzioni della vita quotidiana, mediante interventi di sostegno temporaneo o permanente” (art. 1).
L’istituto dell’Amministrazione di Sostegno, modificando il Titolo XII – capo I del Codice Civile, si affianca agli istituti di tutela della Interdizione (Box 1) e della Inabilitazione (Box 2). Rispetto a questi ultimi, l’Amministrazione di Sostegno si pone come misura personalizzata di tutela che mira a conservare, per quanto possibile, la capacità di agire della persona, prevedendo una forma di supporto esclusivamente per le funzioni che la persona non può compiere autonomamente.
Il soggetto beneficiario, pertanto, conserva la capacità di agire con le precisazioni e le eccezioni indicate nel decreto del giudice tutelare.
Il decreto di nomina infatti contiene precise indicazioni circa gli atti “che il beneficiario può compiere solo con l’assistenza dell’Amministratore di Sostegno” o di quelli che l’Amministratore di Sostegno “ha il potere di compiere in nome e per conto del beneficiario”.
L’Amministratore di Sostegno agisce sempre con esclusivo riguardo alla cura ed agli interessi della persona del beneficiario (articolo 408 c.c.).
Riassumendo, le principali innovazioni introdotte con questo istituto giuridico sono:
- personalizzazione delle misure da applicare: la protezione viene calibrata sulle esigenze concrete ed attuali della persona;
- conservazione della capacità di agire: il beneficiario conserva la capacità di agire per tutti gli atti che non richiedono la rappresentanza esclusiva o l’assistenza necessaria dell’AdS (art. 409 c.c.);
- attenzione alla persona: la scelta dell’Amministratore di Sostegno avviene con esclusivo riguardo alla cura ed agli interessi della persona del beneficiario (art. 407 c.c.).
Interdire significa che l’incapace maggiorenne (ed anche nell’ultimo anno della sua minore età), previa dichiarazione del Tribunale della sua incapacità ossia previa dichiarazione di interdizione, ritorna allo stato giuridico del minorenne. Il Tribunale accerta la sua incapacità e nomina un rappresentante legale ossia un tutore.Per tale motivo in alcuni Paesi della Comunità Europea la procedura viene definita come “prolungamento dell’esercizio della potestà genitoriale”, perché di fatto, il tutore diviene il rappresentante legale dell’interdetto esattamente come se quest’ultimo fosse minorenne.Il vantaggio immediato è che il tutore rappresenta legalmente l’interdetto per cui nei casi di cui sopra, se l’interdetto deve vendere un bene immobile (esattamente come capita al genitore per il figlio minorenne), il tutore, previa autorizzazione del Giudice, potrà manifestare validamente il consenso davanti al notaio in nome e per conto dell’interdetto ed ugualmente potrà validamente manifestare il consenso per un intervento medico ed ancora, nel caso in cui si debba annullare un negozio giuridico compiuto da un incapace, la prova della sua incapacità sarà semplicissima essendoci una sentenza di interdizione.
Codice civile Capo II – Della interdizione, della inabilitazione e della incapacità naturale.
Art 414. Persone che possono essere interdette
Dispositivo dell’art. 414 Codice civile
Il maggiore di età [2] e il minore emancipato [390], i quali si trovano in condizioni di abituale infermità di mente che li rende incapaci di provvedere ai propri interessi, sono interdetti [85, 119, 193, 245, 417 ss., 429, 2949 n. 1; 40; 643 c.p.; 712 c.p.c.] quando ciò è necessario per assicurare la loro adeguata protezione.
Il legislatore prevede che chi è parzialmente incapace possa essere inabilitato. L’inabilitato, previa dichiarazione del Tribunale della sua parziale incapacità, diversamente dall’interdetto, può compiere tutti gli atti di ordinaria amministrazione da solo, mentre deve essere affiancato dal curatore per gli atti di straordinaria amministrazione e necessita sempre per questi ultimi, della autorizzazione del giudice tutelare. Il curatore non è rappresentante legale ma deve firmare gli atti di straordinaria amministrazione insieme all’inabilitato valutando l’opportunità degli stessi preventivamente con il giudice. L’atto senza la firma del curatore è annullabile. Valgono anche per l’inabilitato le stesse considerazioni fatte per l’interdetto, ossia il curatore non si occupa solo dell’aspetto patrimoniale. Egli deve certamente amministrare il patrimonio insieme all’inabilitato in modo oculato, ma lo accompagnerà nelle scelte più importanti della sua vita e firmerà insieme a lui tutti gli atti di straordinaria amministrazione, il che costituisce una enorme protezione per l’incapace. Anche in questo caso, soprattutto quando curatore è un terzo, il controllo del Tribunale sul suo operato e sulla sua condotta è una garanzia.
Codice Civile Capo II – Della interdizione, della inabilitazione e della incapacità naturale.
Art. 415. Persone che possono essere inabilitate.
Il maggiore di età infermo di mente, lo stato del quale non è talmente grave da far luogo all’interdizione, può essere inabilitato. Possono anche essere inabilitati coloro che, per prodigalità o per abuso abituale di bevande alcooliche o di stupefacenti, espongono sé o la loro famiglia a gravi pregiudizi economici. Possono infine essere inabilitati il sordomuto e il cieco dalla nascita o dalla prima infanzia, se non hanno ricevuto un’educazione sufficiente, salva l’applicazione dell’art. 414 quando risulta che essi sono del tutto incapaci di provvedere ai propri interessi.
Lo spirito della norma
(Dalla relazione al D.L. atto Senato n. 375 – XIV Legislatura)
“Il codice civile vigente, quando prende in considerazione le situazioni di non idoneità delle persone a gestire i propri interessi, assume come situazione dominante quella dell’infermità mentale e, di riflesso, disciplina la materia in un’ottica essenzialmente custodialistica. Il titolo XII del primo libro, infatti, è intestato all’infermità di mente, all’interdizione e all’inabilitazione. Questi due istituti sono gli unici previsti, e se l’inabilitazione è applicabile anche a situazioni diverse dall’infermità mentale, a quest’ultima non è riservato un trattamento giuridico diverso dalla forzata confluenza nell’una o nell’altra figura. E siccome l’inabilitazione viene di fatto assai poco utilizzata, per la sua inidoneità pratica, l’interdizione diventa l’approdo pressoché esclusivo dell’infermità mentale, e questa a sua volta il veicolo più o meno forzato attraverso il quale far passare tutte le situazioni di disagio relazionale.
Conseguentemente, poiché nella prospettiva del codice civile l’incapace di intendere e di volere ha come collocazione naturale il manicomio, la persona ivi segregata ha la necessita che altra persona, al di fuori, ne assuma la rappresentanza e ne curi gli affari, sostituendosi del tutto a lei. L’incapace quindi perde interamente la legittimazione a provvedere a sé, quale che sia il suo livello di menomazione, e quale che sia l’importanza dell’atto che intende o deve compiere.
Questa normativa, con il tempo, si è rivelata sempre meno appropriata a regolare una crescente varietà di situazioni, e l’evoluzione della scienza e del sentire comune a proposito dei disabili mentali.
Innanzi tutto è diventata esperienza diffusa che vi sono molti casi in cui il soggetto è incapace a provvedere a se stesso senza che versi in stato di infermità mentale. Basta pensare alle situazioni che si producono nello stadio terminale della vita, all’isolamento di persone socialmente deteriorate, alla cecità totale o parziale, ai portatori di handicap fisici, ai lungodegenti, ai carcerati, a episodi di alcoolismo non gravissimo, a forme di prodigalità per scarsa dimestichezza col mondo delle operazioni economiche, a situazioni di vita disordinata, a certa incapacità senile, e similmente. Tutte queste situazioni, quando non si traducano in vera e propria infermità di mente, o rimangono legalmente prive di ogni forma di assistenza, o la possono ottenere solamente forzando gli istituti dell’interdizione o dell’inabilitazione, con grave menomazione della residua autonomia del soggetto, e con stimmate sociali pesanti ed ingiustificate.
Oltre a ciò, è ormai noto che talune forme di sofferenza psichica non grave si deteriorano se vengono consacrate in uno status giuridico che produce alienazione, mentre possono avere evoluzione positiva se a questa persona venga affiancato un altro soggetto che ne prenda cura, sostituendosi ad essa solo in certi limitati frangenti (ad esempio ritirando una pensione, pagando un affitto, ponendo attenzione a certe terapie). L’interdizione e l’inabilitazione, in altre parole, sono istituti che peccano per eccesso rispetto al disagio in concreto, e lo aggravano anziché sollevarlo.
In terzo luogo, le procedure di interdizione e di inabilitazione si sono rivelate non solo lunghe e costose per la maggior parte delle famiglie, ma anche gravemente stigmatizzanti, in un’epoca nella quale è cresciuta l’attenzione al valore anche sociale della persona, e sempre meno viene accettata una qualche deminutio, anche solo di immagine.
É quindi maturata la consapevolezza che, accanto agli istituti tradizionali, è necessario prevedere una figura che abbia funzione non tanto sostitutiva ma di sostegno, e che intervenga non nella totalità degli atti che la persona assistita è chiamata a compiere (interdizione), e nemmeno in un ambito di categoria predefinito (inabilitazione), ma solamente in quegli atti per i quali la situazione concreta suggerisce una presenza vicariante. Questa figura, attraverso anni di serio dibattito, è stata individuata, appunto, nell’Amministratore di Sostegno, nominato da un giudice, in presenza di determinati requisiti accertati, con definizione dell’area di attività, con procedura semplificata, e con carattere di ordinaria gratuità”.
L’Amministratore di Sostegno nelle Regioni
Per valutare come la figura dell’Amministratore di sostegno si sia affermato nelle realtà regionali prendiamo a riferimento i dati dello studio pubblicato dalla Fondazione Emanuela Zancan ONLUS in Studi Zanca 4/2017. Lo studio è stato realizzato con riferimento all’arco temporale 2005 – 2026 suddividendolo in due periodi: dal 2005 al 2012 e dal 2013 al 2016. Le ragioni derivano dal cambiamento intervenuto nella geografia giudiziaria dei tribunali di riferimento che rendono non confrontabili i dati dei due periodi.
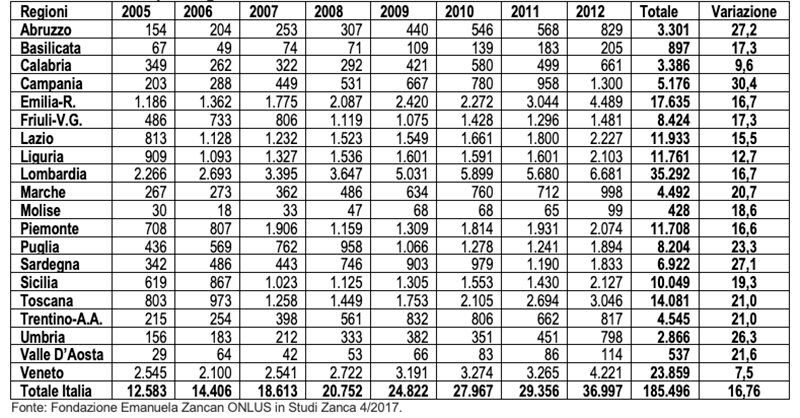
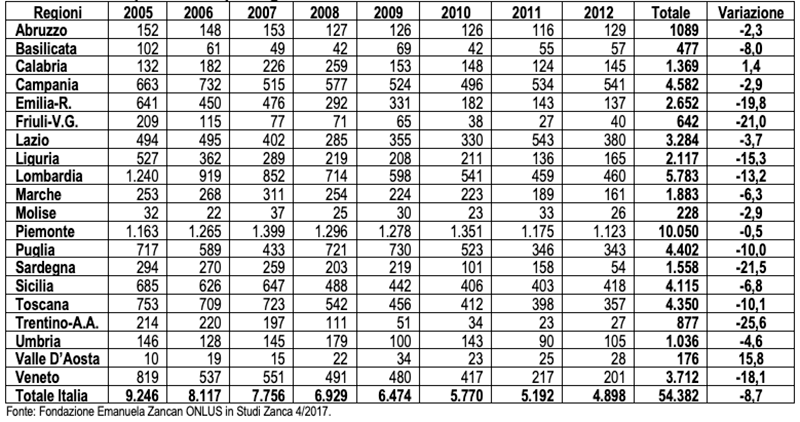
Dalla Tabella 1, che riporta i fascicoli iscritti nel periodo 2005 -.2012, si vede chiaramente come il numero di fascicoli aperti a livello nazionale sia praticamente triplicato passando da 12.583 a 36.997 con una crescita media annua del 16,7%. Tutte le regioni hanno valori positivi. Quella con il maggior numero di AdS nel totale del periodo sono in ordine decrescente: la Lombardia (35.292), il Veneto (23.859) e l’Emilia Romagna (17.635), mentre in termini percentuali le regioni che hanno avuto l’incremento medio annuo maggiore sono la Campania (30,4%), l’Abruzzo (27,2%) e la Sardegna (27,1). Le regioni con il minor tasso di crescita media annua sono il Venero con il 7,2%, nonostante fosse nel 2005 la Regione con il più alto numero di AdS, la Calabria con il 9,6% e la Liguria con il 12,7%.
Tabella 1 – Amministratori di sostegno – Fascicoli aperti negli anni 2005/12
Valori assoluti e % per Regione
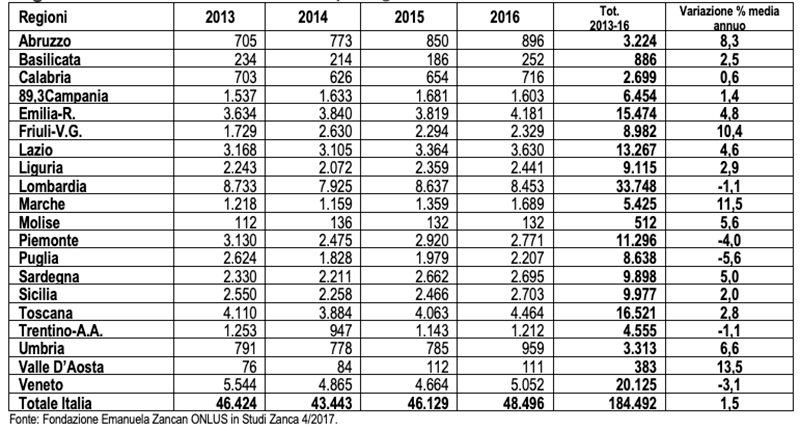
Negli anni successivi tra il 2013 e il 2016 (Tabella 2) il numero di AdS è continuato a crescere seppur a tassi più contenuti in tre quarti delle regioni. A livello nazionale l’incremento medio annuo è stato dell’1,5%, facendo registrare nel periodo un totale di 184.492 nuovi fascicoli. Le Ragioni che hanno avuto i principali incrementi medi sono la Valle D’Aosta (13,5%), le Marche (11,5%) e il Friuli V.G. (10,4%). Registrano invece i maggiori valori negativi la Puglia (-5,6%), il Piemonte (-4,0%) e il Veneto (-3,1%).
Tabella 2 – Amministratori di sostegno – Fascicoli aperti negli anni 2013/16.
Valori assoluti e % per regione
Per meglio comprendere la diffusione del fenomeno tra le diverse Regioni è comunque opportuno confrontare il numero degli AdS in ciascun territorio con la relativa popolazione residente. Da questa comparazione emerge che nel periodo 2005/2012 la Liguria con l’1,08 per mille è stata la regione con il numero più elevato di fascicoli aperti in rapporto alla popolazione residente, segue il Friuli V.G. con 1,02 per mille, mentre a distanza seguono il Veneto con lo 0,75 per mille e il Trentino A.A. con lo 0,7 per mille. Complessivamente nel periodo 2005/12 le regioni del Centro-Nord sono state quelle che hanno registrato il maggior numero di fascicoli aperti in rapporto alla popolazione rispetto alle regioni meridionali. Tra queste ultime la Campania è stata la regione con il numero medio pro capite più basso (0,14 per mille residenti), inferiore ai valori registrati nel Molise (0,2 per mille) e Basilicata (0,23 per mille).
Nel periodo 2013-2016 il Friuli V.G. diventa la regione con il numero di fascicoli AdS più elevato in rapporto alla popolazione residente (2,16 per mille), seguita dalla Sardegna (1,74 per mille) e dalla Liguria (1,68). Anche nel periodo 2013_16 permane il divario tra Centro -Nord e Centro Sud. La Campania rimane la regione con il numero medio di AdS annuo pro capite più basso (0,34 per mille residenti), seguita dalla Calabria (0,41 per mille) e la Basilicata (0,46 per mille).
Le Interdizioni e le Inabilitazioni nelle Regioni
A fronte del progressivo aumento del numero di richieste di Amministratori di Sostegno decresce altrettanto progressivamente il numero di richieste di Interdizioni e di Inabilitazioni (Tabella 3). A livello nazionale il numero di richieste nel periodo 2005-2012 è passato da 9.246 a 4.898, praticamente dimezzandosi. La variazione media annua a livello nazionale è stata del meno 8,7%. Il calo è avvenuto in tutte le regioni ad eccezione della Calabria e della Valle D’Aosta. I e riduzioni più significative si registrano in Trentino A.A. (-25,6%), la Sardegna (21,5%) e il Friuli V.G. (21,0%). Il Piemonte è la Regione che ha mantenuto costantemente alto in numero di procedimenti registrando nel periodo il minor decremento medio (o,5%).
Tabella 3 – Richieste interdizione e inabilitazione negli anni 2005/12
Valori assoluti e percentuali per regione
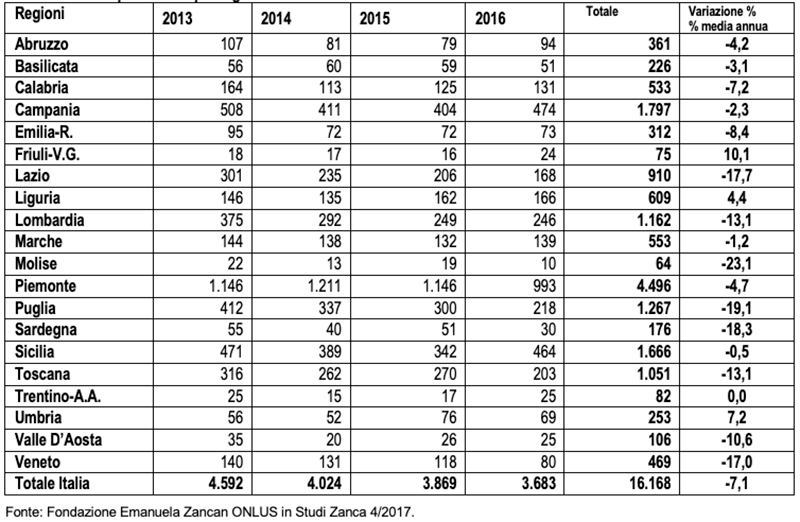
Nel quadriennio successivo 2013-2016 (Tabella 4) la riduzione del numero di Interdizioni e Inabilitazioni ha continuato a interessare tutte le regioni con un decremento medio nazionale del 7,1%. Le uniche eccezioni sono state il Friuli V.G (10,1%), Liguria (4,4%) e Umbria (7,2%), che hanno registrato un aumento, mentre il Trentino Alto Adige che è rimasto invariato (0,0%).
In relazione alla popolazione residente il Piemonte è stato quasi costantemente la regione con il maggior numero di procedimenti di richieste di interdizione e inabilitazione (0,34 per mille residenti), seguita dalla Valle D’Aosta (0,21 per mille residenti). All’estremo opposto il Friuli – Venezia Giulia è la regione con il valore più basso (0,08 per mille residenti), poco inferiore a Lombardia, Lazio e Emilia Romagna tutte e tre allo 0,09 per mille residenti.
Nel periodo successivo 2013-2016 il Piemonte mantiene, seppur in leggero calo, il maggior numero di procedimenti in rapporto alla popolazione residente (0,30 per mille), seguito dalla Valle D’Aosta con 0,25 per mille. I valori più bassi si registrano invece in Friuli-Venezia Giulia, Emilia Romagna e Trentino Alto-Adige (0,02 per mille residenti), poco inferiori al valore del Veneto (0,03).
Tabella 4 – Richieste interdizione e inabilitazione negli anni 2013/16
Valori assoluti e percentuali per regione
In conclusione l’istituto giuridico dell’Amministratore di sostegno, introdotto con la Legge n.6 del 2004, ha incontrato un crescente apprezzamento diffondendosi rapidamente nel Paese, più marcatamente nel periodo iniziale (2005-2012) e più lentamente negli anni successivi. In parallelo i due preesistenti istituti dell’Interdizione e della Inabilitazione hanno registrato un progressivo calo, più rapido nel periodo 2005-2012 e meno nel periodo 2013-2016. Questo andamento nasconde comunque significate eterogeneità tra le diverse regioni italiane, sia in termini di diffusione di AdS e Interdizioni /Inabilitazioni e sia dal punto di vista delle loro reciproche dinamiche evolutive.
Chi richiede la nomina, per chi viene richiesto e chi sono gli AdS?
Per rispondere a queste tre domande, particolarmente importanti ai fini di capire quale sia l’utilizzazione dell’Amministratore di Sostegno, riprendiamo, in assenza di analisi statistiche nazionali, le valutazioni contenute nell’indagine realizzata dal Tribunale di Genova nel decennio 2004-2013 nel Circondario di Genova su un campione di 7678 casi.
La nomina dell’AdS
In merito a chi chiede la nomina dell’AdS dall’indagine emerge che le richieste presentate direttamente dai privati sono il
62,8% del totale, mentre quelle presentate dalle istituzioni pubbliche sono il 34,5%5.
Le istituzioni pubbliche che chiedono la nomina sono:
- servizi sociali nel 43,5% dei casi
- servizi di salute mentale nel 15,9% dei casi
- servizi sanitari ospedalieri nel 12,1% dei casi
- istituti di cura o riposo nel 10,8% dei casi
- i SerT (servizi per le torricodipendenze) nel 0,45% dei casi
Il 15,3% delle richieste perviene inoltre dalla Procura a cui pervengono segnalazioni soprattutto dei Servizi Sociali, dei servizi di salute mentale e dei servizi sanitari ospedalieri.
Nel complesso il numero di privati che affrontano il problema se richiedere un AdS sono in netto aumento.
Chi sono i beneficiari per cui si richiede un AdS e perché lo si richiede.
Secondo l’indagine del tribunale la provenienza delle richieste è indicativa della tipologia di utenti per i quali viene richiesto l’AdS e il dato trova riscontro nell’analisi dell’età dei beneficiari al momento del ricorso, come dimostra il seguente schema:
- richieste provenienti da privati: età media anni 78
- richieste provenienti dall’Ats: età media anni 80
- richieste provenienti dall’Ospedale: età media anni 81
- richieste provenienti dagli istituti di cura o riposo: età media anni 69
- richieste provenienti dalla Procura: età media 66 anni
- richieste provenienti dalla Salute mentale: età media anni 53
- richieste provenienti dal SerT: età media anni 45
- nomine a seguito di rigetto di interdizione: età media anni 55
Dalla valutazione dell’età media delle persone beneficiarie dell’AdS nella ricerca vengono messe in evidenza le seguenti situazioni:
- a) le richieste provenienti da Ats e Ospedali riguardano anziani, spesso di età elevata, normalmente senza reti parentali e amicali, in cui l’incapacità di provvedere ai propri interessi è una conseguenza dell’età. Nelle segnalazioni degli ospedali tale incapacità e, soprattutto, la mancanza di reti di sostegno, si manifesta al momento del ricovero in ospedale mentre le segnalazioni degli Ats sono spesso la conseguenza dell’aggravarsi di situazioni già gestite dai servizi sociali medesimi: in queste segnalazioni si evidenziano tanto necessità di cura che di gestione patrimoniale.
Viene messo in evidenza, inoltre, che nell’ambito degli ospedali sono numericamente rilevanti le richieste inviate dall’Unità di Valutazione Alzheimer (1/3 del totale);
- b) situazione analoga riguarda le richieste provenienti da privati che accedono all’istituto per sopperire ad una incapacità sopravvenuta connessa proprio all’età o a malattie anche degenerative che dell’età sono spesso una conseguenza. In questi casi, peraltro, la cura del soggetto è assicurata molto spesso dai familiari che però ricorrono all’AdS per poter meglio gestire le vicende patrimoniali della persona;
- c) viceversa negli istituti di cura la richiesta di AdS riguarda una fascia di beneficiari in media più giovani di 10 anni: si tratta di soggetti la cui incapacità di provvedere a se stessi ha già determinato la necessità di una protezione e cura mediante il ricovero in istituto.
L’aggravamento di tali condizioni determina l’ulteriore necessità di ricorrere ad un AdS che, in questi casi, si deve per lo più occupare di problemi giuridici e patrimoniali;
- d) nettamente più giovane è la fascia dei beneficiari di AdS segnalati dalla Salute Mentale: ciò dipende dalla natura della malattia, che spesso si manifesta anche in giovane età. Le segnalazioni richiedono l’intervento di un AdS per lo più per affiancare il percorso terapeutico già in atto, gestendo gli aspetti patrimoniali, anche se spesso le richieste di AdS rappresentano l’ultima spiaggia cui la salute mentale ricorre rispetto a situazioni non più gestibili.
Non a caso l’età media dei beneficiari segnalati dalla Salute Mentale è pressoché equivalente a quella dei beneficiari per i quali viene richiesta l’interdizione (nel presupposto di una totale incapacità di intendere e volere), interdizione che ormai viene normalmente rigettata con nomina di Ads;
- e) la fascia di beneficiari più giovane è quella segnalata dal SerT: trattandosi di incapacità che deriva dalle dipendenze da cui sono affetti i beneficiari, tale situazione si manifesta in età molto giovane e l’intervento viene quindi richiesto presto. Va peraltro sottolineato che i casi sono molto limitati proprio per la difficoltà di accettazione di un amministratore di sostegno in tali situazioni e per la carenza di spazi di gestione delle problematiche riscontrate da parte dell’AdS medesimo.
Da segnalare infine che mentre le richieste delle varie istituzioni sono costanti negli anni, nel 2012 e 2013 si assiste ad una netta impennata delle richieste da Ats, Privati e Istituti. Il fenomeno è dovuto, almeno parzialmente, agli effetti delle nuove normative in tema di tracciabilità dei pagamenti e uso del contante che hanno reso necessaria l’apertura di c/c propri intestati al beneficiario (per i casi di beneficiario già ricoverato in un istituto) o comunque hanno reso più difficoltosa la gestione del patrimonio dei familiari.
Va infine evidenziato che l’età media complessiva dei beneficiari è di 76 anni e che il 30% dei beneficiari ha tra 80 e 90 anni.
Chi sono gli AdS.
Secondo l’indagine del tribunale di Genova gli AdS nominati sono privati nel 59,29% dei casi e professionisti nel rimanente 40,71% (avvocati in netta prevalenza nonché commercialisti, assistenti sociali)
Va evidenziato che mentre le richieste di AdS provenienti da istituzioni sono il 37,17% le nomine di AdS professionisti sono il 40,71%: ciò significa che anche nel caso di richieste di privati nei fatti, in vari casi, viene nominato un professionista.
Ed infatti, scomponendo il dato, si ricava che nel caso in cui le istituzioni richiedono un AdS solo nel 26% si trova un privato disponibile con la conseguenza di dover ricorrere ad un professionista negli altri casi; mentre nel caso in cui sono i privati a richiedere un AdS nel 21% viene comunque nominato un professionista.
Scomponendo ulteriormente il dato si osserva come i privati “fuggano” di fronte a certi tipi di beneficiario per il quale le istituzioni chiedono un AdS.
Nel caso di richieste provenienti da SerT (beneficiari tossicodipendenti), istituzioni sanitarie sul territorio (beneficiari con malattie fisiche o psicofisiche) e salute mentale (beneficiari con malattie psichiche) meno del 20% viene gestito da privati.
Invece nel caso di richieste di istituti i privati che accettano di occuparsi del beneficiario sono il 33%, evidentemente perché in questi casi è più ricorrente l’esistenza di una rete amicale o parentale: rete ancora più persistente nel caso di richieste da ospedali (dove il 50% dei beneficiari sono poi seguiti da un privato) e di richieste che derivano da un ricorso per interdizione (dove i privati sono oltre il 60%.
Nella sostanza i privati sono assenti nei casi di malattie psichiatriche, dipendenze e anziani in gravi condizioni psicofisiche che vengono indicati dai servizi Asl sul territorio. I privati sono più presenti accanto a beneficiari anziani in ospedale o istituto anche se, comunque, il dato di abbandono in questi casi supera sempre il 60% dei casi.
Quali privati svolgono il ruolo di AdS?
In generale sono persone non troppo giovani: il 34% ha tra 50 e 60 anni e il 24% tra 60 e 70 anni: ossia i privati che si occupano dei beneficiari sono per oltre il 50% ultracinquantenni.
Se si considera poi la differenza di età tra beneficiario e AdS si scopre che sono per lo più i figli ad occuparsi dei beneficiari (42%), seguiti dai coetanei del beneficiario (fratelli, sorelle, amici (28% dei casi). I padri amministrano i figli nel 14% dei casi, mentre i nipoti si occupano dei nonni nell’altro 14% dei casi.
Perché il Comitato ONU critica la figura dell’Amministratore di sostegno
Indubbiamente i numeri attestano che l’istituto dell’Amministratore di Sostegno riscuote di un significato apprezzamento. Tuttavia non tutti i conti tornano se il Comitato Onu che monitora paese per paese l’attuazione della Convenzione Onu sulle persone con disabilità (Committee on the Rights of Persons with Disabilities -CRPD) ha raccomandato all’Italia di superare non solo interdizione e inabilitazione ma anche le amministrazioni di sostegno. Secondo molti esperti italiani si tratta di una svista basata sulla mancata comprensione dell’istituto, mentre secondo altri le osservazioni del Comitato trovano più che giustificati motivi.
L’Italian Forum on Disability (FID), della FISH, dell’European Disability Forum
(EDF), fra gli autori dello shadow report sull’attuazione della Convenzione Onu sui diritti delle persone con disabilità, sostiene infatti che la figura dell’Amministratore di Sostegno così come profilata dalla Legge n.6 del 2004 si basa su una logica pre-convenzione e cioè «mette al centro il miglior interesse, non la volontà della persona con disabilità».
Quindi secondo la FID non c’è nessun fraintendimento da parte degli esperti dell’Onu sulla figura dell’amministratore di sostegno. Anzi, la segnalazione delle criticità che questa figura ancora presenta è stata segnalata proprio dalla FID all’interno del rapporto alternativo dove è stato richiesto non di abolire questo istituto ma di emendare la legge 6/2014.
A parere della FID se il Comitato è stato drastico nel suo parere è perché ritiene che l’articolo 12 della Convenzione (Box 3), che è il nucleo della Convenzione Onu, non può essere minimamente scalfito nel suo significato. Questo tenuto conto della grandissima attenzione sul tema a livello internazionale ed europeo, portata avanti soprattutto dalle persone con disabilità psicosociali, che in Europa si autorappresentano e non sono rappresentate dalle famiglie.
D’altra parte, osserva la FID, come non tener conto degli abusi perpetrati in nome del loro “migliore interesse”. Come si comprende il Comitato mette in luce un punto di grande delicatezza su cui in Italia, da parte di alcuni, si stenta ad assumere il cambiamento di paradigma.
La Convenzione all’articolo 12 non parla di sostenere la persona con disabilità nel suo migliore interesse bensì di sostenerla nella sua volontà, comunque venga espressa. Il centro è il rispetto della volontà della persona. La legge sull’amministratore di sostegno invece si fonda ancora sul concetto di protezione del migliore interesse e utilizza concetti negativi come “incapacità”, identificando l’incapacità mentale e l’incapacità legale. Questa non è l’ottica della Convenzione Onu, che parla invece di dare supporto alla persona con disabilità nel prendere decisioni, nel rispetto della sua volontà.
Purtroppo in Italia oggi nessuna legge assicura e regolamenta l’accesso a questi supporti al prendere decisioni, in linea con l’articolo 12 della Convenzione. Ne consegue che le modalità in cui supportare la presa di decisione nel rispetto della volontà dell’interessato vada definito con una specifica norma. Evidentemente non poche sono le domande che si pongono: chi può farlo? Chi può comprendere le volontà, comunque siano espresse, della persona da assistere? Molto probabilmente a offrire maggiori garanzie sono quelle che le sono vicine, che la conoscono e la capiscono: quindi genitori, parenti, amici, volontari, anche un gruppo di persone allargato. D’altra parte l’Amministratore di Sostegno è una figura comunque legata al sistema giudiziario, non alla vita e ai bisogni della persona. Spesso ha fatto un percorso giuridico ed allora: come si spoglia di queste competenze per mettersi nei panni della persona, come comunica con lei?
Proprio per far fronte a queste situazioni la Convenzione Onu chiede che siano stabilite delle salvaguardie, cioè un giudice tutelare o delle figure competenti che prendano in carico il fatto di sorvegliare che il sostegno o la rete di sostegni alla presa di decisioni, che deve essere ufficialmente riconosciuto, faccia la volontà della persona. Evidentemente le salvaguardie non dovranno seguire la persona in tutto ciò che fa, ma verificano che venga rispettata la sua volontà. Diversi Paesi stanno lavorando in questo senso, il Belgio ad esempio pur partendo più indietro dell’Italia con una forma di interdizione molto pesante, ha emanato una legge interessante che prevede un sistema articolato che descrive chi, per quanto tempo e come sostiene la persona.
Va infine sottolineato come la Convenzione ONU non ammette “l’incapacità”, tant’è che la persona non viene più interdetta, però prevede che il sostegno alle decisioni e le salvaguardie siano proporzionali, quindi il sostegno alla presa di decisione può sovrapporsi al sostegno amministrativo, ma certamente non agisce nell’interesse della persona ma in base alla volontà della persona.
Box 3 – La convenzione delle Nazioni Unite sui diritti delle persone con disabilità
Approvata dall’Assemblea delle Nazioni Unite il 13 dicembre 2006
La legge di ratifica della Convenzione da parte dell’Italia è L. 3 marzo 2009, n. 18.
Articolo 1 – Scopo
- Scopo della presente Convenzione è promuovere, proteggere e garantire il pieno ed uguale godimento di tutti i diritti umani e di tutte le libertà fondamentali da parte delle persone con disabilità, e promuovere il rispetto per la loro intrinseca dignità.
- Per persone con disabilità si intendono coloro che presentano durature menomazioni fisiche, mentali, intellettive o sensoriali che in interazione con barriere di diversa natura possono ostacolare la loro piena ed effettiva partecipazione nella società su base di uguaglianza con gli altri.
….
Articolo 12 – Uguale riconoscimento dinanzi alla legge
- Gli Stati Parti riaffermano che le persone con disabilità hanno il diritto al riconoscimento in ogni luogo della loro personalità giuridica.
- Gli Stati Parti riconoscono che le persone con disabilità godono della capacità giuridica su base di uguaglianza con gli altri in tutti gli aspetti della vita.
- Gli Stati Parti adottano misure adeguate per consentire l’accesso da parte delle persone con disabilità al sostegno di cui dovessero necessitare per esercitare la propria capacità giuridica.
- Gli Stati Parti assicurano che tutte le misure relative all’esercizio della capacità giuridica forniscano adeguate ed efficaci garanzie per prevenire abusi in conformità alle norme internazionali sui diritti umani. Tali garanzie devono assicurare che le misure relative all’esercizio della capacità giuridica rispettino i diritti, la volontà e le preferenze della persona, che siano scevre da ogni conflitto di interesse e da ogni influenza indebita, che siano proporzionate e adatte alle condizioni della persona, che siano applicate per il più breve tempo possibile e siano soggette a periodica revisione da parte di una autorità competente, indipendente ed imparziale o di un organo giudiziario. Queste garanzie devono essere proporzionate al grado in cui le suddette misure incidono sui diritti e sugli interessi delle persone.
- Sulla base di quanto disposto nel presente articolo, gli Stati Parti adottano tutte le misure adeguate ed efficaci per garantire l’uguale diritto delle persone con disabilità alla proprietà o ad ereditarla, al controllo dei propri affari finanziari e ad avere pari accesso a prestiti bancari, mutui e altre forme di credito finanziario, e assicurano che le persone con disabilità non vengano arbitrariamente private della loro proprietà.
Governo e istituzioni
Fase 2, l’appello dei medici: rafforzare la medicina di territorio
«Oltre ai dispositivi di protezione e ai tamponi chiediamo di rafforzare il territorio, il vero punto debole del Servizio sanitario nazionale». Centomila medici di tutte le specialità e di tutti i servizi territoriali e ospedalieri scrivono, attraverso i social, una lettera aperta al Ministro della salute, Roberto Speranza, e ai governatori delle Regioni. Dopo due mesi di scambio di informazioni sull’insorgenza del Coronavirus, su come contenere la malattia, su come orientare la terapia e quando iniziare i trattamenti, i firmatari dell’appello sono giunti a una conclusione: i pazienti con sintomi riferibili al Covid-19 vanno trattati il prima possibile e sul territorio, prima dell’esplosione della malattia conclamata, ossia della polmonite interstiziale che conduce alla terapia intensiva e anche al decesso. I medici in prima linea contro il virus chiedono «tamponi, dispositivi di sicurezza e l’attivazione immediata delle Unità speciali di continuità assistenziale (Usca), in tutte le regioni, in maniera omogenea e senza ostacoli burocratici nel prescrivere farmaci, tamponi, ecografie polmonari e raggi X a domicilio».
Fonte: Liberetà
Coronavirus, tutti gli errori nelle direttive alle Rsa: zero tamponi, zero mascherine. «E i parenti potevano entrare»
Venti giorni di visite dei parenti mentre l’epidemia dilaga. Incontri senza mascherine: moltiplicatori del contagio. E poi, ambulatori aperti, sempre senza protezioni. Infine, i tamponi sospesi dal 10 marzo, quando febbri e polmoniti ormai devastano gli anziani. Il Covid-19 dilaga nelle case di riposo mentre le autorità ragionano sul rafforzamento delle terapie intensive degli ospedali e sulle chiusure di scuole, bar, negozi: senza occuparsi di blindare i luoghi più a rischio. L’obiettivo torna sulle Rsa solo quando diventano dei cimiteri.
A due mesi dalla scoperta del primo caso di coronavirus in Italia, incrociando decine di documenti pubblici e riservati, e centinaia di testimonianze, il Corriere può dare chiara evidenza del fatto che per proteggere gli anziani andava alzato un muro di protezione intorno alle case di riposo. Andava fatto subito. Perché (quasi) tutto è accaduto nelle prime due settimane: dopo, c’è stato solo da contare le salme.
Fonte: Corriere della Sera
Prevenzione e controllo dell’infezione da SARS-CoV-2 nelle strutture residenziali sociosanitarie: aggiornamento ISS
È datato 17 aprile 2020 l’aggiornamento del Rapporto n. 4 dell’Istituto Superiore di Sanità “Indicazioni ad interim per la prevenzione e il controllo dell’infezione da SARS-CoV-2 in strutture residenziali sociosanitarie”.
Lo studio – elaborato dal Gruppo di Lavoro ISS Prevenzione e Controllo delle Infezioni – fornisce indicazioni sugli ambiti di prevenzione e preparazione della struttura alla gestione di eventuali casi sospetti/probabili/confermati di COVID-19.
Fonte: I Luoghi della Cura
Coronavirus, le abitazioni degli italiani sono adeguate?
Un quinto dei nuclei familiari più numerosi vive in meno di 80mq. Disagi più marcati a Napoli, Roma, Torino e Milano
L’emergenza sanitaria ha costretto una buona parte dei 25 milioni e 700 mila famiglie italiane a passare molto tempo tra le mura domestiche, modificando radicalmente le proprie abitudini sociali e il modo di vivere la casa.
Ma le abitazioni degli italiani sono adeguate a fronteggiare questa situazione? Secondo l’analisi di Abitare Co., le famiglie italiane hanno a disposizione una superficie media di ben 117 mq, ma con valori che variano sensibilmente sul territorio. Tra le 12 grandi città sono i milanesi ad avere la minore superficie media (88 mq), seguiti dai torinesi (91 mq) e dai bolognesi (96 mq), mentre gli spazi si allargano a Palermo (116 mq), Verona (114 mq) e Venezia (112 mq).
Fonte: Casa e Clima
Le politiche sociali nel decreto legge 18/2020 (“Cura Italia”)
Il Decreto Legge 17 marzo 2020, n. 18 “Misure di potenziamento del Servizio sanitario nazionale e di sostegno economico per famiglie, lavoratori e imprese connesse all’emergenza epidemiologica da COVID 19” contiene numerose misure alcune delle quali relative alle politiche sociali. In sede di conversione in legge del Decreto, sono state inserite anche le norme già comprese nel Decreto Legge 14/2020 varato in queste ultime settimane al fine di avere un testo unico di riferimento per la fase dell’emergenza COVID-19. Per cui al testo base è stato inserito l’art. 4-ter. Sono pertanto diventati tre gli articoli relativi all’assistenza per disabili e all’assistenza domiciliare. Questi articoli, in qualche caso presentano degli elementi contraddittorietà che ne rendono, per una parte, di difficile applicazione. Ecco la descrizione e le valutazioni dei tre articoli.
Assistenza ad alunni e a persone con disabilità (Art. 4-ter, legge di conversione)
La legge di conversione di del D.L 18/2020 ha introdotto (al Senato) un nuovo articolo che stabilisce che durante la sospensione del servizio scolastico e per tutta la sua durata, gli enti locali possono fornire, tenuto conto del personale disponibile, anche impiegato presso terzi titolari di concessioni o convenzioni o che abbiano sottoscritto contratti di servizio con gli enti locali medesimi, l’assistenza agli alunni con disabilità mediante erogazione di prestazioni individuali domiciliari. Le prestazioni individuali domiciliari, realizzate impiegando i medesimi operatori e i fondi ordinari destinati a tale finalità, alle stesse condizioni assicurative sinora previste, sono finalizzate:
al sostegno nella fruizione delle attività didattiche a distanza che i dirigenti scolastici attivano, per tutta la durata della sospensione delle attività didattiche nelle scuole, modalità di didattica a distanza a cura dei dirigenti scolastici che devono aver riguardo anche alle specifiche esigenze degli studenti con disabilità (art.2, c.1, lett. m, DPCM 8/3/2020);
alla realizzazione delle attività, raccomandate ai Comuni e agli altri enti territoriali, nonché alle associazioni culturali e sportive, ricreative individuali alternative a quelle collettive interdette, che promuovano e favoriscano le attività svolte all’aperto, purché svolte senza creare assembramenti di persone ovvero svolte presso il domicilio degli interessati (art.3, c.1, lett. g, DPCM 8/3/2020).
Giova qui sottolineare che la previsione normativa, ampiamente condivisibile, prevede, in alternativa alle prestazioni scolastiche, delle prestazioni domiciliari individuali che possono essere svolte sia al domicilio degli studenti con disabilità sia svolte all’aperto – la cui conferma costituisce la novità – purché svolte con le dovute attenzioni. Per quel che riguarda le prestazioni alternative all’assistenza educativa scolastica non sono previste prestazioni individuali a distanza (presumibilmente telefoniche) che sono invece possibili per altre prestazioni come indicato all’art.48.
L’art. 4 ter prevede inoltre che le Regioni hanno la facoltà di istituire, entro il 20 marzo 2020, unità speciali atte a garantire l’erogazione di prestazioni sanitarie e sociosanitarie a domicilio in favore di persone con disabilità che presentino condizioni di fragilità o di comorbilità tali da renderle soggette a rischio nella frequentazione dei centri diurni per persone con disabilità.
Questa ultima norma ha perso di valore in quanto era prevista in una fase precedente alla sospensione dei centri diurni per disabili e mirava a ricercare soluzioni alternative per i disabili a rischio frequentati i centri.
Chiusura dei centri diurni e misure compensative anche domiciliari (Art. 47)
Sono sospese le attività di tutti i centri semi residenziali a carattere socio-assistenziale, socio-educativo, polifunzionale, socio-occupazionale, sanitario e sociosanitario per persone con disabilità, per il tutto il periodo dell’emergenza Covid-19, tenuto conto della difficoltà di far rispettare le regole di distanziamento sociale. Sono riconducibili alla norma anche i centri diurni per anziani non autosufficienti in quanto la non autosufficienza rende disabili anche gli anziani.
Sono diverse le tipologie dei centri diurni ma la gran parte sono strutture sociosanitarie gestite dagli enti locali. Ciononostante il Decreto Legge affida solo all’Azienda sanitaria locale, la possibilità, d’accordo con gli enti gestori dei centri diurni di attivare interventi “non differibili “in favore delle persone con disabilità ad alta necessità di sostegno sanitario, quando la tipologia delle prestazioni e l’organizzazione delle strutture stesse consenta il rispetto delle previste misure di contenimento.
La valutazione della non differibilità dell’intervento non viene ulteriormente definita e viene lasciata all’Azienda sanitaria locale. Inutile sottolineare che, in questa fase molto complessa, le ASL italiane, in genere, non hanno trovato il modo ed il tempo di attivare interventi “non differibili” in favore delle persone con disabilità ad alta necessità di sostegno sanitario per cui, formalmente, le attività non differibili alternative ai centri diurni per disabili non si potrebbero attivare e, nella gran parte dei territori, non si sono attivate.
La disposizione sancisce anche il principio che per la durata dell’emergenza, le assenze dalle attività dei centri, indipendentemente dal loro numero, non sono causa di dismissione o di esclusione dalle medesime.
Prestazioni individuali domiciliari (Art. 48)
Il 1° comma dell’art. 48 stabilisce che durante la sospensione di legge dei servizi educativi e scolastici e delle attività sociosanitarie e socioassistenziali nei centri diurni per anziani e per persone con disabilità, a causa dell’emergenza Covid-19, le pubbliche amministrazioni forniscono, avvalendosi del personale disponibile, già impiegato in tali servizi, dipendente da soggetti privati che operano in convenzione, concessione o appalto, prestazioni in forme individuali domiciliari o a distanza o resi nel rispetto delle direttive sanitarie negli stessi luoghi ove si svolgono normalmente i servizi senza ricreare aggregazione. Tali servizi si possono svolgere secondo priorità individuate dall’amministrazione competente, tramite coprogettazioni con gli enti gestori, impiegando i medesimi operatori ed i fondi ordinari destinati a tale finalità, alle stesse condizioni assicurative sinora previsti, anche in deroga a eventuali clausole contrattuali, convenzionali, concessorie, adottando specifici protocolli che definiscano tutte le misure necessarie per assicurare la massima tutela della salute di operatori ed utenti.
Durante la sospensione dei servizi educativi e scolastici e dei servizi sociosanitari e socioassistenziali, le pubbliche amministrazioni sono autorizzate al pagamento dei gestori privati dei suddetti servizi per il periodo della sospensione, sulla base di quanto iscritto nel bilancio preventivo. Le prestazioni convertite in altra forma, previo accordo tra le parti, saranno retribuite ai gestori con quota parte dell’importo dovuto per l’erogazione del servizio secondo le modalità attuate precedentemente alla sospensione e subordinatamente alla verifica dell’effettivo svolgimento dei servizi.
Nella sostanza il Governo prevede che si faccia il possibile per continuare a fornire assistenza o supporto, domiciliare e a distanza, a condizione che si rispettino le indicazioni per il contenimento del contagio. Le attività già previste si possono trasformare in altre prestazioni essenzialmente domiciliari senza troppo badare alla forma e alle norme contrattuali. E fino qui la cosa può funzionare per le attività che riguardano i servizi educativi scolastici. Rimangono però alcune differenze con l’art.4 ter che prevede modalità di erogazione delle prestazioni solo nella forma delle prestazioni domiciliari individuali.
Problemi invece ci sono per la trasformazione, da parte degli enti locali, delle prestazioni semiresidenziali per disabili e per anziani in prestazioni domiciliari, perché nell’art. 47 dello stesso Decreto Legge la previsione di prestazioni domiciliari sostitutive è demandata all’azienda sanitaria locale e non ai comuni e limitatamente alle prestazioni non differibili. Sostanzialmente, senza l’iniziativa dell’ASL – e limitatamente alle prestazioni non differibili – le prestazioni alternative non potrebbero attivarsi. Insomma, i due articoli (47 e 48) dispongono cose molto diverse e non compatibili per cui, almeno per questa ultima parte, le disposizioni non sono applicabili per autonoma determinazione dei comuni.
Il 2° comma dell’art. 48 prevede poi una disposizione senza precedenti. Le pubbliche amministrazioni (essenzialmente i comuni e le ASL), dovranno inoltre corrispondere un’ulteriore quota ai gestori dei servizi che, sommata a quella del comma 1, darà luogo, ad una corresponsione complessiva di entità pari all’importo già previsto, al netto delle eventuali minori entrate connesse alla diversa modalità di effettuazione del servizio stesso.
In sostanza, i Comuni dovranno erogare le somme previste in bilancio e non spese per la sospensione dei servizi semiresidenziali e dell’assistenza educativa scolastica ai soggetti gestori senza che ci sia alcuna prestazione di servizi. Il comune dovrà solo verificare “l’effettivo mantenimento, ad esclusiva cura degli affidatari di tali attività, delle strutture attualmente interdette”, il che sembrerebbe voler dire verificare che siano pronte a riprendere le attività.
Quali sono gli obiettivi di una norma così straordinaria? La legge non la esplicita per cui occorre interpretare con logicità. È quello di garantire comunque le risorse previste ai gestori nonostante la sospensione dei servizi? Due elementi direbbero di no perché lo stesso articolo richiama esplicitamente l’esistenza degli ammortizzatori sociali per i soggetti gestori coinvolti dalla sospensione dei servizi e perché la piena corresponsione di quanto previsto nei contratti/convenzioni per le prestazioni non eseguite non è prevista per nessun altro settore. Pare molto più probabile che l’interpretazione più consona delle finalità della disposizione sia quella di incentivare al massimo l’attivazione dei servizi domiciliari alternativi ai servizi semiresidenziali “minacciando” le pubbliche amministrazioni di disporre comunque delle loro previsioni di bilancio se non attivano servizi domiciliari di pari valore economico. Per i Comuni, certo, la situazione è quantomeno complicata. L’inapplicabilità del comma 1 e cioè l’impossibilità per i Comuni di realizzare i servizi domiciliari alternativi senza l’iniziativa e la decisione dell’ASL – a causa della contraddizione insanabile con il precedente art. 47 – rende di difficile applicazione anche il comma 2. Non è legittimo sottrarre ai comuni delle risorse per non averle investite in servizi domiciliari la cui attivazione spetta ad un altro ente che però non le ha assunte.
E poi ancora. In molte realtà i gestori dei servizi domiciliari e semiresidenziali pur stimolati dai Comuni non riescono ad approntare i servizi domiciliari individuali per mancanza dei DPI ed altro. Nel caso di impossibilità di erogare i servizi domiciliari da parte dei soggetti gestori, sarebbe ancora legittimo remunerare una prestazione richiesta e non erogata?
Un bel groviglio che la legge di conversione non sembra risolvere. L’unica cosa certa, per ora, è che chi ha scritto l’art. 47 del D.L. 18/2020 è persona diversa da chi ha scritto l’art. 48.
Fonte: Welforum
Coronavirus, come contattare Inps
L’Inps, a fronte dell’emergenza coronavirus, ha potenziato tutti i canali di interazione telefonici e online. Ecco come contattare l’istituto.
Servizio di sportello telefonico provinciale
Tutte le sedi provinciali, in questo periodo emergenziale, dispongono di un servizio di sportello telefonico.
Qui tutti i numeri delle sedi Inps sul territorio nazionale.
Portale internet
Per i cittadini munti di PIN (o di credenziali di identità digitale personale SPID) sono disponibili sul portale tutti i servizi e le domande di prestazioni previdenziali ed assistenziali dell’Istituto. I cittadini non muniti di PIN o SPID potranno accedere alle schede informative su tutte le tematiche e alcuni servizi generici.
All’interno della sezione “Contatti” è presente il Servizio “INPS Risponde”, attraverso il quale si possono inoltrare richieste di informazioni.
App mobile
L’app “INPS Mobile”, scaricabile gratuitamente dagli appstore per smartphone, offre servizi di tipo consultativo, dispositivo e di pagamento. Per l’accesso ad alcuni dei servizi inclusi nell’app è necessario disporre di codice fiscale e PIN, o autenticarsi mediante credenziali SPID, mentre altri servizi sono ad accesso libero.
Contact center multicanale
Tutti i cittadini possono ottenere informazioni e servizi, contattando il Contact center multicanale tutti i giorni, dal lunedì al venerdì dalle 8.00 alle 20.00 ed il sabato dalle 8.00 alle 14.00. Il servizio viene erogato in otto lingue (italiano, tedesco, inglese, francese, arabo, polacco, spagnolo e russo). Il Contact center è raggiungibile componendo il numero 803 164, gratuito da telefono fisso e il numero 06 164 164 da cellulare, a pagamento in base alla tariffa applicata dai diversi gestori.
Maggiori informazioni sui servizi attivi sono disponibili sul sito di Inps.
Organizzazioni sociali e volontariato
Fase 2, servono tamponi e controlli per 3mln di non autosufficienti
“Servono tamponi a tappeto e controlli per 3 milioni di persone anziane non autosufficienti da estendere anche ai loro familiari per evitare, come purtroppo è già largamente successo, un possibile contagio sulla parte di popolazione più fragile ed esposta”.
È quanto dichiara il Segretario generale dello Spi-Cgil Ivan Pedretti in merito all’avvio della Fase 2.
“Non stiamo chiedendo la luna – continua Pedretti – né una cosa troppo complicata. Di questi 3 milioni di persone infatti 300mila sono quelle che si trovano in case di risposo e nelle Rsa mentre per sapere chi sono le altre 2,5 milioni basterebbe mettere a disposizione la banca dati dell’Inps, con particolare riferimento a quelli a cui vengono erogati gli assegni di accompagno”.
“Sappiamo quindi – conclude il Segretario generale dello Spi-Cgil – chi sono e dove si trovano queste persone e metterle in sicurezza dovrebbe essere una priorità. Bisogna agire con urgenza per evitare di ricommettere gli stessi errori commessi nella prima fase di questa emergenza”.
Fonte: Spi-Cgil
#Giustaitalia: un Patto per la Ripartenza – Associazioni e sindacati lanciano 18 proposte
“La ripartenza dovrà avere solide radici nella giustizia sociale, nel rispetto dei diritti a partire da quelli sul lavoro”. Così Maurizio Landini, segretario Generale della Cgil sostiene il Patto per la Ripartenza, #Giustaitalia, sottoscrivendo un manifesto che contiene diciotto proposte concrete per una “società nuova, libera da mafie e corruzione”.
L’inziativa, rivolta a Governo e Parlamento, è promossa da Libera, insieme ad Avviso Pubblico, Legambiente, Arci, Rete dei Numeri Pari, Rete della Conoscenza, Fuci, Centro Studi Pio La Torre, Cooperare con Libera Terra, Acsi, Us Acli, Cngei, Fondazione Interesse Uomo, Cgil, Cisl, Uil. “C’è un’Italia che vuole ripartire, stando con i piedi per terra – spiega Landini -, e chiede a tutti grande attenzione sui temi della legalità e della trasparenza. La ripartenza dovrà avere solide radici nella giustizia sociale, nel rispetto dei diritti a partire da quelli sul lavoro. Salute e sicurezza in primis”.
Fonte: Inca
Coronavirus: Cgil, le proposte sulla ripartenza
Landini: per fase 2, cambiare modello di sviluppo
“Uscire dall’emergenza cambiando il modello di sviluppo e facendo partecipare i lavoratori che ci hanno salvato”. Lo afferma il segretario generale della Cgil, Maurizio Landini, in una video intervista pubblicata ieri su Collettiva.it, la piattaforma multimediale al centro del nuovo sistema di comunicazione della Cgil.
Di fronte alla fase due Landini non polemizza direttamente con Salvini, che attacca la Cgil accusandola di “fermare il Paese dettando la linea al governo”, ma risponde rivendicando “il contributo fondamentale” dei cosiddetti “essenziali” – le lavoratrici e i lavoratori che hanno tenuto in piedi il Paese nelle settimane più dure della pandemia – e anche dei sindacati che hanno definito, insieme al governo e alle associazioni aziendali, le regole per lavorare in sicurezza.
“Credo che il contributo che ha dato il mondo del lavoro in questa fase – afferma il segretario generale della Cgil – sia stato decisivo, senza il lavoro delle persone nella sanità, nei servizi essenziali, nell’agricoltura, nella logistica, non avremmo potuto affrontare questa situazione. Anche come organizzazioni sindacali, non da soli ma insieme alle associazioni e al governo, abbiamo fatto cose importanti, come il protocollo sulla sicurezza, quello con l’Abi per l’anticipo della cassa integrazione, il blocco dei licenziamenti, ci siamo battuti affinché il governo facesse il decreto liquidità per non far chiudere le imprese. Penso che ancora una volta il movimento dei lavoratori e le organizzazioni sindacali abbiano dato dimostrazione di essere soggetti responsabili e decisivi per far funzionare questo Paese”.
Fonte: Inca
Ricostruiamo il Paese. Il ruolo del Terzo settore nell’affrontare la crisi sociale
Marco Gargiulo, presidente del Consorzio Nazionale Idee in Rete, è tra i promotori dell’appello Ricostruiamo il Paese. Proposte a corso zero per rafforzare le infrastrutture sociali. In questo articolo ne spiega le ragioni, collocandolo entro un’analisi su come il nostro Paese sta affrontando l’emergenza Covid.
Il 26 aprile il Presidente del Consiglio Conte si è nuovamente rivolto ai cittadini italiani per annunciare i contenuti del dpcm con il quale si dà inizio alla “fase 2” nella gestione dell’emergenza Covid-19. Accanto alle valutazioni sul merito dei provvedimenti adottati, è il caso di far notare un aspetto che attraversa questi due lunghi mesi di pandemia, un aspetto ricorrente, si potrebbe dire quasi una “distrazione culturale” che accompagna i provvedimenti via via adottati.
Tanto il Governo, quanto le istituzioni locali, in tutte queste settimane, si sono concentrati principalmente su due temi: quello della sicurezza sanitaria e, in seconda battuta e in modo ancora confuso e insufficiente, quello della crisi economica.
Il sistema sanitario nazionale, se osserviamo come è stata gestita l’emergenza sanitaria sull’intero territorio nazionale, pur giunto in alcune regioni al limite nella fase più critica della crisi, nel complesso ha retto; si tratta ora di continuare ad affrontare e presidiare in modo efficace l’emergenza sanitaria, cercando di prevederne gli scenari da qui ai prossimi mesi, cosa su cui i poteri pubblici appaiono opportunamente concentrati. Analogamente, il Governo sta cercando di intervenire sugli scenari economici che riguarderanno il nostro tessuto imprenditoriale e occupazionale, lavorando su misure che, pur apparendo a molti inadatte e solo parzialmente efficaci, cercano di prevenirne il tracollo.
Fonte: Welforum
La strage degli anziani nelle RSA, la disfatta di un Paese
Enzo Costa, presidente nazionale Auser
È bastata una grave epidemia virale per sconvolgere il mondo in pochissimi mesi, sono saltate tutte le certezze di un’economia basata sulle leggi di mercato e sui consumi, è andata in crisi la finanza creativa, i grandi poli industriali e le grandi concentrazioni urbane si sono fermati, sono cambiate le abitudini delle popolazioni, è accaduto quello che nessuno aveva mai ipotizzato che potesse accadere.
Il pianeta si è fatto trovare impreparato a reagire a questo attacco virale, il risultato è catastrofico sono morte centinaia di migliaia di persone, i luoghi di cura come gli ospedali e le RSA sono diventati luoghi di contagio, sono mancati gli strumenti minimi essenziali di protezione individuale, la ricerca affanna nel trovare cure e farmaci di prevenzione, a distanza di quattro mesi dall’inizio dell’epidemia non siamo in grado di poter dire, con buona approssimazione, quando finirà, quando tornerà la normalità, anche se tutti siamo consapevoli che niente tornerà come prima.
Quella che stiamo vivendo è una crisi che ci siamo meritata, per troppi anni abbiamo percorso strade che avevano come unico obbiettivo l’arricchimento individuale a discapito dell’ambiente, delle tante persone che soffrono, della povertà che continuava ad avanzare, delle genti che scappano dalle guerre e dalla fame.
Abbiamo passato anni ad erigere muri, a chiudere porti a costruire climi di paure e fobie rivolte verso altri essere umani per poi accorgerci che il problema eravamo noi, era la nostra così detta “modernità”.
Fonte: Auser
Fase 2, Pedretti: non solo lavoratori. Pensare anche ad anziani, ragazzi e bambini
“È un bene che si sia lavorato con i Sindacati alla definizione di un protocollo per mettere in sicurezza i lavoratori e per permettere alle aziende di ripartire.
Nel piano del governo ci sono però ancora delle grandi mancanze”. Lo scrive il Segretario generale dello Spi-Cgil Ivan Pedretti sul suo profilo Facebook.
“Non si parla – continua Pedretti – di come riaprire il paese alla generalità dei cittadini, che non sono solo ed esclusivamente lavoratori. Penso in primis agli anziani ma anche ai giovani e ai bambini.
Non c’è traccia di misure che riorganizzino i servizi socio-sanitari sul territorio aprendo così ad una molteplicità di problemi che in realtà andrebbero affrontati con urgenza”.
“Servono – conclude il Segretario generale dello Spi-Cgil – idee chiare, servono risorse e serve soprattutto un confronto vero. Per ora non vediamo nulla di tutto questo ed è molto preoccupante”.
Fonte: Spi-Cgil
Affitto, per il Sunia misure solo parziali nella conversione del Dl “Cura Italia”
Misure importanti ma insufficienti: così il Sunia (sindacato inquilini) giudica la conversione in legge del Dl 18/2020. Il provvedimento contiene due ulteriori novità introdotte nel testo del maxi emendamento approvato dal Senato: un prolungamento della sospensione degli sfratti sino al 1 settembre 2020, nel testo originario era previsto il 30 giugno, inoltre con due emendamenti all’articolo 65 sono adottate modalità più rapide per la ripartizione delle risorse del fondo di sostegno all’affitto per il 2020 (60 milioni) e per la morosità incolpevole 2020 (9,5 milioni) con un intervento diretto dei Comuni nella gestione unificata delle risorse. Ma per il Sunia le misure non sono sufficienti.
Fonte: Quotidiano Condominio, Il Sole 24 Ore
Giustizia per gli anziani nelle Rsa. Pronti a costituirci parte civile
“Migliaia di anziani morti o contagiati nelle Rsa e nelle case di riposo meritano giustizia. Per questo siamo pronti a costituirci come parte civile nell’eventualità che i processi che si apriranno in tutto il territorio nazionale riscontrino responsabilità e negligenze in merito a quanto avvenuto in queste strutture”.
Lo annuncia Ivan Pedretti, Segretario generale dello Spi-Cgil, il Sindacato che per primo aveva lanciato l’allarme sulla strage silenziosa che si stava consumando nelle strutture residenziali per anziani.
“È del tutto evidente – continua Pedretti – che qualcosa non ha funzionato. In molti casi la verità sta già venendo a galla. Ci sono anche delle responsabilità politiche, che hanno portato a prendere delle decisioni che sono state pagate a caro prezzo.
Gli anziani non sono stati protetti a sufficienza ed è nostro dovere pretendere per loro che si determini con certezza chi ha sbagliato, come, quando e perché”.
“Registriamo – conclude il Segretario generale dello Spi-Cgil – ancora troppo silenzio da parte delle istituzioni tutte, a partire dal Ministero della Salute a cui chiediamo di prendere in mano e di gestire la situazione”.
Fonte: Spi-Cgil
Osservatorio internazionale
Il rapporto europeo sulla sostenibilità sociale
È appena stato pubblicato il report realizzato per il Parlamento Europeo Social Sustainability: Concepts and Benchmarks (il report è scaricabile qui) al quale come IRS abbiamo ampiamente collaborato.
Lo studio è stato richiesto dalla Commissione Employment del Parlamento Europeo in considerazione delle aperture su questi temi da parte della Presidente della Commissione Europea Von Der Leyen, che ne suo discorso di insediamento ha proposto di perseguire la «via europea» valorizzando tutto il nostro potenziale fatto dai nostri popoli, i nostri talenti e le nostre diversità per creare un’Unione più giusta e più egualitaria. Per muovere in questa direzione ed assicurare l’interconnessione necessaria tra gli obiettivi di mandato la Presidente Von Der Leyen ha chiesto ai Commissari di garantire, in ciascun settore, la realizzazione degli Obiettivi di sviluppo sostenibile.
Lo studio ha innanzitutto ricostruito, attraverso un’analisi della letteratura internazionale, le differenti e spesso divergenti definizioni del concetto di sostenibilità sociale andando ad evidenziare le sfide e le lacune da colmare. Ha poi approfondito il tema della misurazione del concetto andando ad identificare i diversi sistemi di indicatori e di indici compositi, per metterne in luce i punti di forza e di criticità. Un’ampia porzione dello studio è poi stata dedicata alla individuazione delle modalità con le quali il concetto è stato implementato nel policy making europeo. Lo studio ha poi anche fornito una panoramica della sua integrazione nella pratica attraverso un approfondimento di progetti, iniziative e programmi realizzati in diversi paesi europei nell’ambito dei quali il concetto è stato sviluppato concretamente.
Fonte: Welforum
La strage degli anziani: in cinque paesi Ue la metà dei morti per covid-19 è avvenuta nelle case di riposo
Dal Pio Albergo Trivulzio ad altre Rsa lombarde, le inchieste giudiziarie stanno provando a fare luce sulle numerose morti avvenute nelle strutture che ospitano le persone più anziane e quindi a rischio in piena emergenza covid-19. Una bomba a orologeria, che è esplosa in diverse parti d’Italia nonostante i continui allarmi lanciati da lavoratori e sindacati. La mancanza di dispositivi protettivi, le procedure sbagliate, gli spazi inadeguati a fronteggiare la pandemia hanno contribuito a peggiorare un’emergenza sanitaria che ha avuto gioco facile a colpire gli individui più fragili e con patologie, quindi vittime ideali del coronavirus. Un dramma che non si è consumato solo in Italia: in cinque paesi europei oltre la metà delle morti associate al covid-19 sono avvenute nelle case di riposo.
Fonte: Business Insider
Favorire l’accesso ai servizi in Europa
In tutta Europa le persone che vivono in condizioni di povertà spesso richiedono informazioni, assistenza e supporto dai servizi sociali o di consulenza della Caritas. Nel tentativo di trovare una soluzione individuale per ogni persona o famiglia, il personale e i volontari della Caritas individuano spesso delle condizioni strutturali che limitano l’accesso a prestazioni o interventi da parte di specifici target di popolazione. Le persone in condizioni di povertà spesso non sono informate dell’esistenza di un servizio pubblico, non sanno di avere diritto al servizio o non sanno che tipo di sostegno possano ricevere da esso. Altri ostacoli, tra i numerosi evidenziati, includono la difficoltà delle procedure burocratiche da espletare per la richiesta del servizio e l’incapacità di garantire risposta a tutti coloro che ne fanno richiesta.
Paradossalmente, le persone che hanno più bisogno e trarrebbero maggiori benefici dai servizi pubblici di collocamento, dall’accesso all’edilizia pubblica e sociale, dai servizi per la prima infanzia spesso sono quelle che incontrano le maggiori difficoltà ad accedervi. E anche quando riescono ad accedere, spesso trovano servizi non adeguati alle loro esigenze. Di conseguenza Caritas Europa ha ritenuto necessario analizzare le ragioni strutturali degli ostacoli che questo target di popolazione incontra, andando anche a individuare e valorizzare la ricchezza di iniziative innovative attuate dalle organizzazioni locali, regionali e nazionali delle Caritas in Europa.
Fonte: Welforum
Covid-19, maggiore cooperazione tra gli stati europei per fronteggiare l’emergenza. 23 esperti scendono in campo
Risposta unitaria per affrontare questa pandemia e prepararsi a quelle che potranno arrivare. 23 esperti europei di sanità intervengono sul British Medical Journal (BMJ), tra loro gli italiani Sabina Nuti, rettrice della Scuola Superiore Sant’Anna di Pisa, e Walter Ricciardi, docente alla Cattolica di Roma
Pisa/Roma, 28 marzo 2020 – 23 esperti di sanità da tutta Europa, tra cui due studiosi italiani (Sabina Nuti, rettrice della Scuola Superiore Sant’Anna di Pisa, e Walter Ricciardi, docente al Dipartimento di Salute Pubblica dell’Università Cattolica di Roma) hanno firmato un intervento sul British Medical Journal (BMJ), una delle riviste internazionali di maggiore rilievo, per auspicare maggiore cooperazione tra gli stati europei in ambito sanitario per fronteggiare l’emergenza provocata dal Coronavirus.
Una risposta unitaria sostenuta dalla solidarietà e dai valori sociali che sono al centro del progetto europeo permetterà di rafforzare l’identità europea. Dimostrando solidarietà nei modi in cui gli Stati membri affrontano i focolai di malattie infettive, l’Europa fornirà un esempio duraturo e un precedente per affrontare le future pandemie, dimostrando solidarietà nei modi in cui gli Stati membri affrontano i focolai di malattie infettive.
Il Consiglio Europeo di recente ha sottolineato l’importanza della solidarietà e della cooperazione europee in risposta all’epidemia di Covid-19. Benché si tratti di un’emergenza mondiale, non in tutti i paesi europei si è raggiunto lo stesso livello di saturazione degli ospedali e, in particolare, delle terapie intensive. Una prima azione da mettere in campo per garantire maggiore capacità di risposta potrebbe essere quella di sostenere i trasferimenti di pazienti.
Fonte: In Salute
Osservatorio dell’innovazione
Covid-19, tecnologia spaziale per seguire i pazienti da remoto
La tecnologia spaziale al servizio dell’emergenza Covid-19. Il sistema a ultrasuoni “Melody”, sviluppato da un’azienda francese con il supporto dell’Agenzia spaziale europea, consente ai radiologi di controllare da remoto le condizioni mediche delle persone e di seguire le donne in gravidanza. AdEchoTech, con sede a Vendôme, ha utilizzato una tecnologia originariamente sviluppata per fornire immagini mediche ad ultrasuoni di alta qualità nello spazio, per fornire supporto agli esperimenti di scienze della vita con gli astronauti. È stata in parte finanziata dall’ESA e dall’agenzia spaziale francese CNES, che è un investitore azionario nella società.
Il sistema – spiega l’Esa – è già utilizzato in ospedali rurali, case di cura e prigioni di tutta Europa e in Canada per studiare condizioni cardiache, addominali, pelviche e del tratto urinario. Potrebbe anche essere utilizzato come alternativa ai raggi X del torace per diagnosticare la polmonite in pazienti affetti da COVID-19, alleviando la pressione nelle strutture ospedaliere.
I pazienti si recano presso un centro medico locale, dove un operatore sanitario senza formazione per l’ecografia posiziona un braccio robotico sul paziente. Un radiologo, un cardiologo o un’ostetrica addestrati, che si trovi a chilometri di distanza, manipola quindi una sonda fittizia locale per muovere il braccio robotico. L’esperto può modificare le impostazioni della macchina a ultrasuono da remoto, per ottenere le migliori immagini possibili. L’immagine ecografica viene visualizzata su uno schermo in tempo reale e un sistema di videoconferenza permette di parlare al paziente.
“Questo strumento ha senso di fronte alla sfida per combattere il virus causa di COVID-19, consentendo ai luoghi attrezzati di creare ulteriori barriere alla sua diffusione”, commenta Eric Lefebvre, che ha fondato la ditta francese che ha sviluppato il sistema ad ultrasuoni Melody, la AdEchoTech. “Può proteggere i pazienti isolati evitando la necessità di spostarli, mantenendoli così a distanza dal rischio di contaminazione. Permette inoltre agli esperti di intervenire e di portare le proprie competenze in località remote e con pazienti infetti, proteggendo quindi l’esperto da possibili contaminazioni, specialmente dal momento che un apparecchio ecografico convenzionale richiederebbe una significativa vicinanza al paziente”.
“Il dispositivo Melody permette la mobilitazione degli esperti in quarantena e aiuta gli esperti in altre regioni a fornire supporto. Infine, l’ecografia toracica mostra risultati molto promettenti nell’aiutare a diagnosticare la polmonite in pazienti affetti da COVID-19 e rappresenta una alternativa affidabile alla scansione toracica quando lo scanner non è disponibile”.
“L’ESA è attiva da oltre 20 anni nel campo della telemedicina ed ha sostenuto lo sviluppo di questo concetto di tele-ecografia dalle fasi iniziali fino alle dimostrazioni nell’ambiente reale” commenta Arnaud Runge, ingegnere medico che ha supervisionato il progetto. “Vedere che questa tecnologia viene utilizzata nella lotta al virus causa di COVID-19 è di grande soddisfazione”. Il sistema è stato autorizzato dalla FDA americana, detiene un marchio europeo CE ed è approvato per l’utilizzo da Health Canada.
Fonte: Askanews
A cosa serve il “Contact Tracing” e come si può valutarlo?
Ogni volta che sento usare un termine inglese penso che si voglia parlare di qualcosa di cui non conoscendo bene il contenuto si preferisce definirlo con termini stranieri, anche perché così sembra che sia una cosa molto più seria e tecnologicamente avanzata.
In realtà se lo chiamiamo “tracciatura dei contatti” non cambierebbe assolutamente nulla perché si tratta effettivamente di una modalità di controllo dell’epidemia ottenuta individuando il prima possibile i soggetti infettati e ricostruendo i suoi possibili contatti avuti dopo il contagio.
Se nella cosiddetta fase uno la misura principale, se non addirittura l’unica possibile, era il lockdown (anche qui un termine straniero …), nella fase due diventa essenziale seguire i singoli contagiati per prevenire che loro possano innescare dei nuovi focolai.
Fonte: Welforum
Tracciare i contagiati tutelando la privacy è possibile. Grazie al bluetooth
Le app per tracciare i contagiati da coronavirus possono funzionare senza usare dati sensibili, nel rispetto delle norme privacy invocate dal Garante Privacy italiano e dal Consiglio d’Europa. Lo dimostrano alcuni progetti già realizzabili, presentati al Ministero dell’innovazione, che in questi giorni deve scegliere quello da attuare in Italia.
Il punto chiave, che accomuna molte di queste soluzioni, è fondare il funzionamento sul bluetooth (versione low energy, soprattutto), invece del gps, che è intrinsecamente più invasivo.
Questa è l’idea, con alcune differenze, al centro di diverse app: Coronavirus Outbreak Control proposta da un team internazionale e promossa dall’esperto di intelligenza artificiale presso la Commissione europea Stefano Quintarelli; il progetto di AIxIA, Università di Pisa, con il professore Giuseppe Attardi, e BeeApp; la soluzione Private Kit del Massachusetts Institute of Technology (MIT) di Boston. Come anche della soluzione del Centro Medico Sant’Agostino e di quella Stop-Covid della fondazione Ugo Bordoni.
I limiti del Gps
La premessa, alla base di queste soluzioni, è che il “contact tracing” permette di contenere il contagio consentendo di scoprire quali sono i
soggetti che sono entrati in contatto, nei 14 giorni precedenti, con persone risultate positive al coronavirus. In Cina, Singapore, Corea del Sud l’informazione di avvenuto contatto è disponibile al governo e georeferenziata su mappa (Gps). Il Gps lì è usato anche per fare geo-fencing di chi è in quarantena.
In Europa e Stati Uniti le nostre norme e cultura democratica spingono verso soluzioni diverse.
Analizziamo per esempio come funziona Coronavirus Outbreak Control, com’è descritta nel documento presentato al ministero. L’app fa una scansione bluetooth continua dei dintorni e, sfruttando questa tecnologia, raccoglie l’ID dei dispositivi vicini. Un ID che non è riconducibile in nessun modo all’identità del proprietario dello smartphone.
La condizione è che tutti i dispositivi da tracciare in questo modo abbiano installata quest’app, che potrebbe diventare subito virale una volta che è promossa dal governo come strumento di salvaguardia per sé e per gli altri.
Gli ID sono memorizzati in un unico database centralizzato e sicuro in modalità cloud. Qui i medici certificati intervengono indicando quali sono gli ID corrispondenti a persone infette, di nuovo senza scambio di informazioni personali. Il server quindi manda all’app la segnalazione di avvenuto contatto con l’ID del contagiato. L’utente riceve una notifica che lo avvisa e gli consiglia di seguire la profilassi richiesta.
Fonte: il Sole 24 Ore
Indagini, studi, ricerche
A marzo in Italia il 49,4% di decessi in più. Record a Bergamo: +568%, a Roma -9,4%
A marzo 49,4% di morti in più, di cui il 54% con diagnosi di Covid. Il prezzo altissimo pagato dalle province di Bergamo, Cremona e Lodi
É un’Italia a tre velocità quella fotografata da Istat e Istituto superiore della sanità nel primo report sulla mortalità dell’epidemia da Covid-19 che dal 20 febbraio 2020 si è diffusa in Italia. L’impatto del virus è stato più contenuto nelle regioni del Sud e nelle isole, mediamente più elevato in quelle del Centro rispetto al Mezzogiorno e molto elevata nelle regioni del Nord. Un’epidemia che ha messo in ginocchio il motore dell’economia del Paese. IStat e Iss precisano che i dati di mortalità totale si riferiscono al primo trimestre consolidato 2020 e riguardano 6.866 comuni (87 % dei 7.904 complessivi).
Fonte: Il Sole 24 Ore
Emergenza. Caritas: “Raddoppiati i nuovi poveri”. Il virus cambia i servizi diocesani
Da lunedì 4 maggio l’Italia che prova a ripartire non può dimenticare chi è rimasto indietro. Secondo la Caritas italiana, che ha diramato un primo report sulla nuova povertà da lockdown e le risposte, dopo due mesi di isolamento è infatti raddoppiato il numero dei poveri che per la prima volta si sono rivolti ai Centri di ascolto e ai servizi delle Caritas diocesane rispetto al periodo di pre-emergenza. Caritas che pagano un tributo pesante di malati e morti di Corona virus. Secondo il monitoraggio sono infatti risultati positivi al virus 42 tra volontari e operatori in 22 Caritas diocesane e in 9 Caritas si sono registrati 10 decessi.
L’organismo pastorale della Cei, che dall’inizio dell’emergenza Covid-19 ha intensificato il contatto e il coordinamento di tutte le 218 Caritas diocesane, ha comunicato di aver organizzato una prima rilevazione nazionale condotta dal 9 al 24 aprile coinvolgendo 101 Caritas diocesane, il 46% del totale. L’indagine è stata condotta attraverso un questionario destinato ai responsabili Caritas e ha permesso di esplorare non solo le novità negli interventi e l’impatto del Covid-19 sulla creazione di nuove categorie di poveri, ma anche su volontari e operatori.
Fonte: Avvenire
Covid-19 e RSA: secondo Report della Survey nazionale avviata dall’ISS
L’Istituto Superiore di Sanità (ISS) ha avviato, a partire dal 24 marzo 2020, in collaborazione con il Garante nazionale dei diritti delle persone detenute o private della libertà personale, una “Survey nazionale sul contagio COVID-19 nelle strutture residenziali e sociosanitarie” al fine di monitorare la situazione e adottare eventuali strategie di rafforzamento dei programmi e dei principi fondamentali di prevenzione e controllo delle infezioni correlate all’assistenza (ICA). L’indagine, rivolta alle circa 2500 strutture RSA censite nella mappa on line dei servizi per le demenze realizzata dall’Osservatorio Demenze dell’ISS (che raccoglie strutture sanitarie e sociosanitarie residenziali, pubbliche e/o convenzionate o a contratto, che accolgono persone prevalentemente con demenza), si basa sulla compilazione di un questionario finalizzato ad acquisire informazioni sulla gestione di eventuali casi sospetti/confermati di infezione da nuovo coronavirus.
Nei giorni scorsi l’ISS ha pubblicato sul sito il secondo Rapporto della Survey, in cui sono raccolti i dati pervenuti al 6 aprile.
Di seguito una sintesi dei dati.
Strutture coinvolte nell’indagine
Al 6 aprile sono state coinvolte nella Survey 2166 RSA (90% del totale) distribuite in modo rappresentativo in tutto il territorio nazionale. Dal 25 marzo al 6 aprile sono state complessivamente effettuate dal gruppo di lavoro dell’ISS circa 1550 telefonate.
Strutture che hanno risposto ai questionari inviati
Alle ore 9.00 del 06 aprile hanno risposto al questionario 577 strutture pari al 27% delle strutture contattate. I questionari compilati provengono da Lombardia, Emilia Romagna, Veneto, Toscana e Lazio. Il tasso di risposta è stato del 26,6%, con un’ampia variabilità regionale dallo 0% (Valle D’Aosta e Basilicata), a oltre il 40% per il Molise, Campania, Toscana e Piemonte.
Residenti nelle RSA positivi al Covid-19
Solo in sei regioni le strutture interpellate hanno riportato di avere nel periodo di riferimento residenti positivi al COVID-19, nello specifico, la Lombardia (163), l’Emilia Romagna (22), il Veneto (98), le Marche (10), la Toscana (76) e la Liguria (8).
Personale positivo al Covid-19 nelle RSA
Hanno risposto alla domanda sul personale positivo al tampone 560 strutture: 97 (17,3%) hanno dichiarato una positività. La regione con una frequenza più elevata di strutture con personale riscontrato positivo al tampone è la Lombardia (34.6%), seguita dalla provincia di Trento e Liguria (entrambe 25%), Marche (16.7%), Toscana (15.8%), Veneto (14.6%), Friuli Venezia Giulia (13.3%) e valori inferiori al 10% o uguali a zero per le altre regioni.
Mortalità dei residenti
Il Rapporto indica che tra i 3859 soggetti deceduti, 133 erano risultati positivi al tampone e 1310 avevano presentato sintomi simil-influenzali.Il tasso di mortalità fra i residenti, considerando i decessi di persone risultate positive al Covid-19 o con sintomi simil-influenzali, è del 3,1% ma aumenta fino al 6,8% in Lombardia. In Lombardia il 23% delle strutture presenta un tasso di mortalità maggiore o uguale al 10%e in Liguria circa un quarto delle strutture (rispettivamente il 23% e il 25%), presenta un tasso di mortalità maggiore o uguale al 10%. Poiché l’indicazione dei decessi per intervallo temporale è stata richiesta solo a partire dal 30 marzo, la distribuzione temporale dei decessi è disponibile solo per 1854 eventi. I residenti totali nelle strutture che hanno risposto al 6 aprile è di circa 44.500.
Strutture che hanno adottato divieti di ingresso e forme di comunicazione con i familiari/badanti alternative alle visite
L’87% delle strutture interpellate ha dichiarato di aver adottato divieti di ingresso. Il 63% delle strutture che hanno adottato forme di comunicazione alternative alle visite ha riferito di ricorrere a telefonate e videochiamate, il 21% solo a videochiamate, il 10% solo a telefonate ed il restante 6% a forme alternative quali il ricorso ai social ed invio di email.
Solo quattro strutture hanno dichiarato di non aver adottato forme di comunicazione con i familiari/badanti alternative alle visite presso la struttura.
Fonte: Ministero della Salute
